Различают два вида регенерации: физиологическую и репаративную.
• Физиологическая регенерация выражается в постоянной перестройке костной ткани: гибнут, рассасываются старые и формируются новые структуры кости.
• Репаративная регенерация происходит при повреждении костной ткани и направлена на восстановление её анатомической целостности и функций.
Источники и фазы репаративной регенерации
Восстановление костной ткани происходит путём пролиферации клеток камбиального слоя надкостницы, эндоста, малодифференцированных клеток костного мозга и мезенхимальных клеток (клетки адвентиции врастающих сосудов).
Выделяют четыре фазы репаративной регенерации.
Первая фаза — катаболизм тканевых структур, пролиферация клеточных элементов
В ответ на травму кости и окружающих её тканей возникает типовой процесс заживления раны, первоначально в виде гидратации, направленный на расплавление и рассасывание погибших клеток. Возникает посттравматический отёк, который усиливается к 3-4-му дню, а затем медленно уменьшается. Включаются механизмы репродукции и пролиферации клеточных элементов.
Вторая фаза – образование и дифференцировка тканевых структур
Характеризуется прогрессирующей пролиферацией и дифференцировкой клеточных элементов, вырабатывающих органическую основу костного регенерата. При оптимальных условиях образуется остеоидная ткань, при менее благоприятных — хондроидная, которая впоследствии замещается костной. По мере развития и обызвествления костной ткани происходит резорбция хондроидных и фибробластических структур.
Третья фаза — образование ангиогенной костной структуры (перестройка костной ткани)
Постепенно восстанавливается кровоснабжение регенерата, происходит минерализация его белковой основы. К концу этой стадии из костных балок образуется компактное вещество кости.
Четвёртая фаза — полное восстановление анатомо-физиологического строения кости
Дифференцируются кортикальный слой, надкостница, восстанавливается костномозговой канал, происходит ориентировка костных структур в соответствии с силовыми линиями нагрузки, то есть кость практически принимает свой первоначальный вид.
Виды костной мозоли
Различают четыре вида костной мозоли (рис. 11-4):
Механизм образования всех перечисленных видов мозоли типовой, однако их функции разные.
Первые два вида мозоли образуются быстро, особенно периостальная, что связано с особенностью регенерации. Основная их функция — фиксация отломков в месте перелома. Оба этих вида мозоли являются приспособительным и временным процессом. Их образование ещё не свидетельствует о сращении костных отломков, а лишь подготавливает условия для этого. Истинное сращение отломков происходит за счёт интермедиарной мозоли, после чего ткани пери- и эндостальной мозолей подвергаются резорбции.
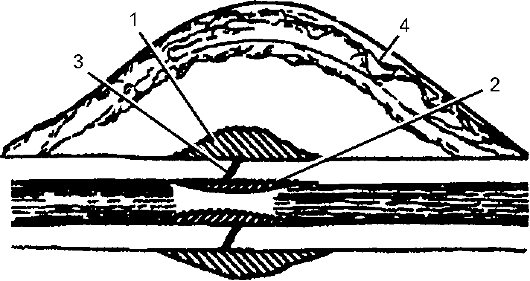
Рис. 11-4. Составные части костной мозоли: 1 — периостальная; 2 — эндостальная; 3 — интермедиарная; 4 — параоссальная
В связи с бурным развитием и разрастанием костной ткани в рубцовых тканях, образующихся в повреждённых вокруг сломанной кости, может происходить метаплазия соединительной ткани с трансформацией её в костную. Особенно выраженно это бывает тогда, когда повреждение окружающих тканей значительное. Эту часть костной мозоли называют параоссальной.
Регенерация костной ткани (сращение переломов)
Есть два вида регенерации – физиологическая и репаративная. Под физиологической регенерацией понимают восстановление тканевых структур здорового организма по мере их старения и отмирания. Наглядным примером этого является кожа — постоянное отслоение и отшелушивание эпидермиса. Физиологическая регенерация — это постоянный и очень медленный процесс, который не вызывает стрессовой ситуации в организме.
Регенерация костей: основные сведения
Репаративная регенерация — это восстановление поврежденной или потерянной ткани. Степень и качество регенеративного процесса в различных тканей различна. Чем выше дифференцировки ткани (нервная, мышечная), тем меньше у нее способность к восстановлению своей структуры. Поэтому анатомическое восстановление поврежденного участка происходит за счет замещения дефекта соединительной тканью — рубцом. Поврежденая костная ткань способна пройти ряд стадий репаративного процесса и восстановить свою анатомическую форму, гистологическую структуру и функциональную пригодность.
Перелом кости сопровождается повреждением прилежащих мягких тканей и вызывает стрессовую ситуацию, которая сопровождается местной и общей реакциями организма. В процессе восстановления костной ткани происходят сложные общие и местные биологические и биохимические изменения, которые зависят от кровоснабжения кости, возраста больного, общего состояния организма, а также качества лечения.

Источники регенерации
Восстановление целостности кости происходит путем пролиферации клеток остеогенного слоя надкостницы, эндоста, недостаточно дифференцированных плюрипотентных клеток костного мозга, а также вследствие метаплазии гиараосальних тканей.
Современные представления о процессах регенерации костной ткани сочетают концепции неопластической и метапластическая теорий. Преостеогенными клетками считают остеобласты, фибробласты, остеоциты, перициты, гистиоциты, лимфоидные, жировые и эндотелиальные клетки, клетки миелоидного и эритроцитного рядов.
При сращения сломанных костей установлена стадийность репаративного остеогенеза, которая имеет условный характер. Деление на стадии не имеет принципиального значения, поскольку они в динамике перекрываются.
Даже при идеальной репозиции и фиксации отломков дифференцировки различных клеток происходит одновременно, и поэтому стадийность репаративного процесса трудно разграничить. Но для выбора оптимальной тактики лечения больных нужно иметь представление о закономерностях репаративного остеогенеза.
Стадии репаративного остеогенеза
Стадия катаболизма тканевых структур и клеточной инфильтрации. По сравнению с воспалением это стадия альтерации (разрушение). После травмы возникают омертвения поврежденных тканей и распад клеточных элементов гематомы.
Организм человека немедленно реагирует на травму местной фагоцитарной реакцией. Наряду с этим продукты распада, которые являются генетическими индукторами, вместе с гормонами обусловливают репродукцию и пролиферацию различных специализированных клеток (остеоциты, гистиоциты, фиброциты, лимфоидные, жировые и эндотелиальные клетки), то есть мелкоклеточная инфильтрацию, которая длится 6—10 дней.
Стадия дифференцировки клеток длится 10—15 дней. В основном ДНК и РНК, а также анаболические гормоны направляют дифференцировку клеток прогрессирующего мелкоклеточного инфильтрата. Одновременно происходит три типа дифференцировки клеток: фибробластические, хондроидные и остеогенные. Это зависит от условий, при которых происходит репаративный процесс.
При идеальных репозиции и фиксации отломков и достаточном кровоснабжении (применение аппаратного остеосинтеза т.д.) сращение происходит по типу первичного остеогенеза. Дифференцировка большинства клеток сразу направлена на образование остеоидной ткани. Когда фиксация ненадежна или недостаточное кровоснабжение отломков вследствие тяжелых повреждений, дифференцировки клеток происходит путем фиброгенеза с последующей метаплией в хрящевую и костную ткани.
Стадия формирования первичного остеона — образование ангиогенной костной структуры — происходит в течение 16—21 дней. Характеризуется она тем, что возникает полная реваскуляризадия первичной мозоли. Регенерат прорастает капиллярами и начинается минерализация его белковой основы. Появляется мелкопетличная, хаотично ориентирована сетка костных трабекул, которые постепенно сливаются с образованием первичного остеона и гаверсовых канальцев.
Стадия перестройки первичного регенерата или спонгиозации мозоли, — это та стадия, на которой формируется пластинчатая костная ткань. Во время перестройки первичного регенерата костный пластинчатый остеон набирает ориентации над силовыми линиями нагрузки, появляется корковое вещество кости, надкостницы и восстанавливается костно-мозговая полость. Части регенерата, которые за нагрузкой, рассасываются. Все это приводит к полному восстановлению структуры и функции переломанной кости. В зависимости от локализации перелома процесс перестройки и восстановления может длиться от нескольких месяцев до 2—3 лет.
Итак, из закономерностей репаративной регенерации костной ткани вытекают следующие практические выводы:
Читайте также: Из чего делают ткань для парашютов
1) идеальной репозиции и фиксации костных отломков следует добиваться быстрее, к тому же не позднее, чем начнется стадия дифференцировки клеток;
2) поздняя репозиция, любое вмешательство с целью коррекции отломков ведут к повторному разрушению капилляров регенерата и нарушению репаративного остеогенеза;
3) стимулятором образования пластинчатой кости в процессе перестройки первичного регенерата является функциональная нагрузкп, о которой следует помнить при лечении больных.
Теоретически различают три вида репаративной регенерации костной ткани — первичная, первично-замедленная и вторичное сращение. Первичное сращение костей происходит в течение короткого времени первичным остеогенезом за счет образования интермедиарной мозоли. Но для этого следует создать все условия. Прежде всего это наблюдается при забойных и компрессионных переломах костей, часто после идеальной репозиции (диастаз между отломками 50—100 мкм) и надежной фиксации отломков.
Первично-замедленное сращение бывает тогда, когда между неподвижными отломками нет щелей, сращения проходит только по сосудистым каналам (интраканаликулярный остеогенез), т.е. возникает частичное сращение, а полному межкостному сращиванию предшествует резорбция концов отломков. Но с практической точки зрения этот вид репарации следует расценивать как положительный, и поэтому клиницисты придерживаются разделения на два вида восстановления кости — первичное и вторичное.
Вторичное сращение переломанных костей происходит за счет образования менее полноценных видов мозоли — периостальной, эндостальной и параосальной (гематома, мягкие ткани).
Образованием избыточной периостальной и параосальной мозоли организм пытается компенсировать фиксацию отломков, которой не сделал врач. Это природный саногенез организма. В этом случае срок сращения кости значительно увеличивается. По характеру мозоли на рентгенограмме можно сразу оценить качество лечения больного. Чем больше мозоль, тем хуже была фиксация отломков.
Вторичное сращение кости сравнивают с заживлением ран мягких тканей. Но в заживлении поражения двух тканей принципиальная разница. Заживление раны мягких тканей, происходит вторичным натяжением, заканчивается образованием рубца, в то время как при переломе кости в процессе репарации все костные клетки проходят стадию метаплазии, что заканчивается образованием полноценной кости. Однако для того чтобы кость срослась вторично, необходима также надежная фиксация отломков. Если ее не будет, то клетки пройдут стадии фибро- и хондрогенеза, перелом заживет, но кость не срастется.
Вопрос о стимуляции репаративного остеогенеза в теоретическом плане остается нерешенным. Попытки ускорить регенерацию костной ткани уже были давно, и сейчас не уменьшается количество поисков.
Средства стимуляции остеорепарации
1) механические (раздражение периоста постукиванием молоточком по месту перелома, локальный массаж, дозированная нагрузка конечности, управляемое динамическая нагрузка сегмента конечности аппаратом Пустовойта т.п.);
2) физические (ИК, УВЧ—излучения, диатермия, электрофорез лекарств, ультразвуковая, лазерная, магнитная терапия, оксибаротерапия, электростимуляция и т.д.);
3) медикаментозные (метионин, цистеин, карбоксилин, витамины, нуклеиновые кислоты, ретаболил, тиреокальцитонин, кальцитрин, экзогенная гомологична РНК, мумие и т.д.);
4) биологические (локальные инъекции аутокрови, некрогормонотерапия, экстракты органов и тканей по И. Л. Зайченко, использование переходного эпителия мочевых путей, декальцинованого матрикса и молотой кости, костного трансплантата и т.д.).
Следует отметить, что некоторые средства стимуляции (лазерная, магнитная терапия и др.) И ныне еще не имеют полного теоретического обоснования, хотя эмпирически доказано их положительное влияние на срастание костей. Применение стимулирующих средств в зависимости от их целенаправленного действия следует связывать со стадией репаративного процесса в кости. Например, сначала назначают такие средства, которые способствуют обменным процессам, клеточной инфильтрации и дифференцировке клеток. На стадии формирования пластинчатой кости важен выбор оптимальной нагрузки костного сегмента.
Следует помнить, что сращиванию перелома кости помогает комплекс благоприятных факторов, но в условиях идеальной репозиции отломков, надежной их фиксации, полноценного питания и нормального обмена веществ. Если этого не будет, то репаративный процесс нарушается, и кость может не срастись независимо от вида стимулирования.
10 стадии физиологической регенерации костной ткани
В настоящее время травматизм входит в пятерку ведущих смертности в мире, угрожая экономическому и социальному развитию. Переломы длинных костей занимают ведущее место в структуре травматизма последних десятилетий и составляют, по данным различных авторов, составляют до 80% всех повреждений костей скелета.
Поэтому проблема лечения переломов костей последние годы сохраняет актуальность, хотя прогресс в области травматологии является несомненным. Остается нерешенным ряд вопросов, связанных с так называемой остеогенной недостаточностью.
Несмотря на применение современных медицинских технологий, процент осложнений, возникающих в результате лечения переломов длинных костей, остается высоким.
К ним относятся замедленная консолидация, формирование ложных суставов, несращение костных отломков и другие проблемы.
Так, нарушение консолидации костных отломков при переломах длинных костей составляет от 15 до 50%, а частота ложных суставов варьирует от 4 до 33%.
Согласно данным Американской ассоциации ортопедии, из двух миллионов переломов длинных костей в США ежегодно около 100 тысяч завершаются несращением.
По информации отечественных исследователей, нарушения консолидации костных отломков при переломах костей конечностей составляют около 25% в структуре инвалидности пострадавших от механической травмы.
Процент неудач в процессе лечении подобных нарушений классическими методами достигает 33%, что почти в два раза превышает число неудовлетворительных анатомо-функциональных результатов лечения переломов.
За последние годы отмечается и скрытый рост инвалидности вследствие травм и увеличения срока консолидации в каждом третьем случае.
Проблема лечения нарушений репаративной регенерации костной ткани, возникающих после диафизарных переломов костей, остается актуальной для современной ортопедии и травматологии. Случаи развития такой патологии составляют от 2,5 до 18%.
В структуре последствий травм длинных костей псевдоартрозы бедренной кости составляют 10-30%, костей голени — 15-50%, плечевой кости — 1-10%.
Обращает на себя внимание, что среди контингента с нарушениями репаративной регенерации костей преобладают лица трудоспособного возраста.
Данная патология отмечается стойкой утратой трудоспособности у 5 человек на 10000 населения, а образованные при этом анатомо-функциональные нарушения конечности являются причиной стойкой инвалидности в 12-45% больных.
Длительное лечение больных с большими материальными затратами, низкая эффективность, высокий уровень инвалидности позволяют считать осложнения при переломах длинных костей важнейшей социальной проблемой, с которой многим пострадавшим сложно справиться без социальной помощи.
Из этого следует, что лечение переломов длинных костей, осложненных репаративными нарушениями, является актуальной экономической и медико-социальной проблемой.
Основная задача современной травматологии заключается в совершенствовании существующих и разработке новых, экономичных и эффективных методов лечения.
Что такое регенерация костной ткани?
Кость представляет собой сложный орган, который выполняет механические и биологические функции в организме и имеет сложную иерархическую структуру.
Кости участвуют в обменных процессах благодаря содержанию значительного процента минеральных веществ организма, а также создают специфическое микроокружение для предшественников крови красного костного мозга.
Костная ткань являет собой динамическую систему, в которой в течение жизни организма происходят два взаимосвязанных противоположных процесса, составляющих природный цикл ремоделирования – резорбция (разрушение) и остеогенез (синтез).
Читайте также: Строение растительных тканей кратко
Поэтому условия репаративного остеогенеза постоянно находятся в поле зрения практикующих врачей – травматологов и ортопедов.
Давно известно, что переломы в области компактной (кортикальной) и губчатой (трабекулярной) костной ткани отличаются сроками консолидации, что связано с особенностями ее структурной организации.
Перспектива заживления переломов губчатой кости более благоприятные, поскольку в структуре ее находятся элементы, необходимые для формирования регенерата. В свою очередь, компактная костная ткань характеризуется низкой плотностью сосудов по сравнению с губчатой, а также имеет особенности кровоснабжения.
Репаративная регенерация определяется как процесс восстановления ткани после травмы. Механизмы репаративной и физиологической регенерации одинаковые и основываются на единых биологических закономерностях.
Репаративная регенерация рассматривается как в той или иной степени усиленная физиологическая. Репаративная регенерации костной ткани – она же репаративный остеогенез – важная теоретическая и практическая проблема травматологии.
Действительно, в идеале консолидация перелома должна привести к образованию обновленной костной ткани, идентичной старой, существовавшей до травмы. Однако сращение перелома на практике является достаточно сложным, длительным многостадийным процессом, на который влияет множество факторов.
Кость имеет очень высокий репаративный потенциал.
Проблема состоит в том, что процессы репаративного остеогенеза возможно ускорить за счет активации обмена лишь в очень незначительной степени (порядка недель). С другой стороны, замедлить процесс нарушением физиологических условий очень легко, что нередко происходит из-за недостаточного понимания физиологии кости.
Согласно определению Руцкого и Ткаченко, репаративная регенерация – это сложный процесс, вызванный разрушением костных структур, который количественно превышает допустимые пределы физиологической регенерации и направлен на полное восстановление анатомической целостности и функции кости.
По мнению исследователя А. Корж, процессы регенерации кости являются сложным переплетением общих воздействий на системном уровне и локальных изменений тканевых обменных процессов, включая изменения на молекулярном уровне.
Д. Саркисов и соавторы представляют репаративный остеогенез как физиологическую регенерацию, которая протекает в условиях экстремальных воздействий на организм и отличается большей интенсивностью проявлений.
Другие же исследователи утверждают, что, в отличие от физиологической регенерации, которая фактически является адаптацией, репаративный остеогенез – компенсаторный процесс, восстанавливающий строение после гибели части или всего органа.
Репаративная регенерация каждого типа тканей имеет уникальные особенности, но всегда включает следующие процессы:
Разрушение поврежденных клеток и структур
Пролиферация жизнеспособных клеток в области дефекта
Дифференцировка жизнеспособных клеток регенерата
Формирование межклеточных связей и перестройка регенерата.
Репаративная регенерация костной ткани бывает неполной или полной.
Полная регенерация характеризуется замещением дефекта тканью, которая соответствует старой ткани. О неполной принято говорить в случаях, когда костный дефект замещается соединительной тканью или рубцом.
Репаративный остеогенез – это многокомпонентный процесс, основными этапами которого являются дифференцировка клеток, пролиферация, резорбция погибшей ткани и образование кости с ее ремоделированием, формирование органического внеклеточного матрикса и его минерализация.
Описанные процессы протекают параллельно, но один из них может стать доминирующим на тех или иных стадиях репаративного остеогенеза.
Практика подтверждает, что костная ткань действительно является уникальной, поскольку способна восстанавливать полностью даже большие по длине дефекты.
Причины нарушений репаративной регенерации кости
Известно, что репаративная регенерация костной ткани является сложным, генетически запрограммированным процессом. Стадийно-временные характеристики этого процесса зависят от действия ряда эндогенных и экзогенных факторов.
Течение остеорепаративного процесса связывают с такими факторами:
Особенности и интенсивность травмы
Характер повреждения кости и мягких тканей
Степень посттравматических расстройств периферического кровоснабжения
Качество оказания первичной и квалифицированной медицинской помощи
Особенности восстановительного лечения
Наличием сопутствующей патологии.
Одно из первых мест среди причин, способствующих развитию нарушения репаративного остеогенеза, занимает несвоевременность и неадекватность оказания квалифицированной медицинской помощи.
Экспериментально доказано, что в случаях отсроченной иммобилизации отломков при переломе костей предплечья уже на 3 сутки проявляются признаки нарушения процесса костной репарации с увеличением срока консолидации в 1,5 раза.
Отсроченное сопоставление отломков костей голени за 14 суток приводит к образованию ложного сустава, а при отсутствии стабильной фиксации отломков сроки формирования периостального костного сращения увеличиваются не менее чем в 4 раза.
Дальнейшие экспериментальные исследования показали, что нарушение условий репаративной регенерации в виде отсроченного до 14 суток сопоставления костных отломков приводят к формированию ложного сустава на 50-е сутки.
При медленном заживлении перелома восстановление кости в обычные сроки не происходит, тормозится ремоделирования и созревания костной мозоли.
Как правило, заживление в подобных ситуациях наступает через год и более.
Перелом расценивают как несросшийся, если по истечении 6 месяцев отсутствуют рентгенологические признаки заживления, или когда отсутствует положительная динамика в течение трех месяцев наблюдения.
При несращении перелома наблюдается торможение репаративных процессов и остановка его заживления. Понятие «замедленная консолидация» принято считать относительным, поскольку сроки сращения переломов у каждого больного индивидуальны и зависят от многих факторов.
Условно эти факторы можно разделить на общие и местные.
Общие факторы связаны с общим состоянием организма, сопутствующей соматической патологией, медикаментозной терапией, наличием вредных привычек и тому подобное.
К факторам второй группы относят отсутствие надежной иммобилизации сегмента, недостаточную репозицию, фиксацию и нарушение кровоснабжения костных отломков, травматичность оперативного вмешательства, нарушения тактики лечения, использование массивных металлических имплантатов.
Важным звеном репаративной регенерации является состояние костной ткани на момент травмы, а также эндемическое состояние региона, где проживает травмированное лицо.
В последнее время увеличивается количество исследований относительно влияния неблагоприятных экологических факторов на репаративный остеогенез костной ткани. Отечественными и зарубежными авторами изучалось влияние экологического окружения человека на структуру и метаболизм костной ткани, от которых зависит ход репаративной регенерации.
Клинические исследования демонстрируют, что повышенное потребление фтора сопровождается ломкостью костей, при этом замедляется процесс репаративного остеогенеза и чаще формируются ложные суставы.
После проведения нескольких экспериментов in vitro ученые пришли к выводу о разрушительном действии радиации на костную ткань, которая также замедляет процессы регенерации и увеличивает количество осложнений.
Поэтому при лечении переломов костей необходимо учитывать воздействие неблагоприятных факторов окружающей среды на регенерацию костной ткани.
В настоящее время темой научных дискуссий является вопрос зависимости частоты нарушений остеорепаративных процессов от механизма травмы. Согласно клиническим исследованиям, этиологический фактор травмы влияет на процессы заживления раны.
На течение репаративного процесса влияет как разновидность травмирующего агента, так и характер повреждения костной ткани. По данным ряда авторов, у 55% пациентов с нарушением репаративного остеогенеза травма получена в результате действия высокоэнергетического травмирующего агента.
Проведенные экспериментальные исследования выявили, что при воздействии травмирующей силы высокой интенсивности происходит гибель значительного числа клеточных источников остеорепарации, а сохранившиеся клетки претерпевают настолько значительные морфологических изменения, что не в состоянии поддерживать нормальное функционирование ткани.
Читайте также: Елочная игрушка петух из ткани
Е. Побел и соавторы приводят целый ряд причин, которые приводят к нарушению процессов посттравматической остеорегенерации:
Характер травматического повреждения
Патологическое состояние костной ткани (остеопороз)
Отягощенный анамнез (хронические болезни печени и почек, ожирение)
Снижение остеорепаративного потенциала (дефицит факторов роста, остеокальцитонина, активной формы гормона витамина D3)
Травматичность процедуры металлоостеосинтеза.
Эти изменения приводят к нарушению процессов консолидации костных отломков и требуют проведения мероприятий по оптимизации репаративного остеогенеза.
Кость является высокоспециализированной тканью, которая существует в тесном взаимодействии связи с кровеносной системой. Взаимосвязь путей гемоциркуляции в костной ткани проявляется как в местных нутритивных процессах, поддержке общего минерального равновесия внутренней среды организма, так и непосредственно в физиологической и репаративной регенерации костной ткани.
Поэтому весомым фактором, обусловливающим расстройства репаративного остеогенеза, является нарушение кровообращения в участке повреждения.
Недостаточная степень кровоснабжения зоны перелома вследствие массивного повреждения мягких тканей, кости, отслоение и травматизация надкостницы, нарушение медуллярного кровообращения приводят к активизации хондрогенеза и неполноценности процесса срастания костных отломков.
Проведенные исследования выявили особенности структурно-функционального состояния сосудов при нарушениях репаративного остеогенеза. Эти расстройства могут быть обусловлены структурно-функциональнимы изменениями сосудов поврежденной конечности, которые определяют особенности его течения.
Большой интерес вызывает концептуальная модель механизма компенсации нарушений регионарного кровоснабжения при переломах костей, которую разработали исследователь Г.В. Гайко и его коллеги.
Проводя экспериментальные и клинические исследования периферического кровоснабжения при переломах, авторы пришли к выводу, что в основе восстановления регионарного кровоснабжения после перелома костей лежит перераспределение циркуляции крови и реваскуляризация тканей.
Компенсация регионарного и местного кровоснабжения, как правило, наступает в течение нескольких часов после травмы при переломах без смещения костных отломков, без обширного повреждения мягких тканей и магистральных сосудов.
Неполная компенсация сопровождается гипоксией, способствует развитию фиброзной соединительной ткани и стимулирует фиброзное сращение костных отломков.
На участке декомпенсации возникает некроз костной и мягких тканей, который и является причиной продления сроков лечения, формирования ложных суставов и возникновения гнойных осложнений.
Стадии репаративной регенерации костной ткани
Разработаны стадии репаративного остеогенеза в их взаимосвязи, при которых каждая стадия характеризуется определенным морфологическим клеточно-тканевой составом.
Изучение морфологических изменений при лечении перелома кости с использованием различных методических подходов позволило выделить в регенерации два этапа:
Построение соединительнотканной мозоли и замещение ее незрелой.
Перестройка в сформированную зрелой костью предшественницу костной мозоли.
Согласно результатом проведенных патоморфологических анализов заживления костных переломов выделяют следующие стадии восстановления дефекта кости:
I – дестабилизация клеточных элементов
II – интенсивная клеточная пролиферация
III – дифференциация различных тканей (хрящевой, фибробластической, остеобластической, недифференцированной ткани, похожей на мезенхиму, фибробластической соединительной ткани)
IV – эпигенез остеогенной ткани, при котором наблюдаются процессы прямой метаплазии, атипичной энхондральной оссификации и остеоидной модификации
V — спонгизация остеоидной ткани и образование остеонов
VI – образование пластинчатой кости.
В другом варианте выделяются 4 стадии: пролиферацию остеобластных клеток, образование коллагеновых волокон, образование аморфного углеводно-белкового вещества и импрегнация межклеточного вещества минеральными солями.
Используя новые данные молекулярной биологии, биохимии, морфологии, иммуноморфологии и генетики Н. Корж и соавторы выделили 5 стадий репаративного процесса: воспаление, дифференцировку клеток и формирование тканеспецифических структур в области травмы, реорганизация тканевых структур и их минерализация, ремоделирование и завершения восстановительного процесса.
Такого же мнения придерживаются многие известные зарубежные авторы.
Вообще, восстановление кости – сложный биологический процесс, требующий изменений в экспрессии нескольких тысяч генов.
Чаще консолидация переломов происходит путем косвенного восстановления кости, состоит из нескольких последовательных этапов – воспаление, образование мягкой мозоли, образование твердой мозоли и ремоделирование.
Фаза воспаления начинается непосредственно после травмы и длится до 5 дней.
Эта стадия включает образование воспалительной гематомы вследствие разрыва кровеносных капилляров в зоне перелома, миграцию в зону воспаления мезенхимальных клеток, нейтрофилов и макрофагов для удаления фрагментов поврежденной ткани, которые дифференцируются в фибробласты, остеобласты иил хондробласты с последующим образованием хрящевого матрикса.
В течение второй стадии, которая продолжается до 40 дней, происходит замещение гематомы фиброзно-хрящевой тканью путем дифференцирования мезенхимальных клеток в хондроциты, а также синтеза матрикса из коллагена второго типа.
Далее матрикс постепенно кальцинируется и замещается костной тканью, синтезированной остеобластами.
В течение третьей стадии процесса происходит оссификация, образуются костные мостики между фрагментами переломанной кости.
Процесс репаративной регенерации заканчивается стадией ремоделирования, когда восстанавливаются ее исходная форма, структура и механическая прочность.
Нарушение течения любой из этих стадий могут привести к замедлению процесса остеорепарации в целом или даже несращению фрагментов кости.
Гистологически различают два варианта сращения костных отломков – первичное (прямое) и вторичное. Первичное заживление происходит благодаря активной пролиферации остеогенных клеток в фоне гиперваскуляризация тканей на участке перелома. Вторичное заживление протекает в несколько стадий.
На сегодняшний день было разработано несколько классификаций, подробно описывающих стадии заживления перелома.
Известны данные и о стадийности заживления переломов, которые основаны на конкретных морфологических преобразованиях в зоне дефекта кости:
Организация кровяного сгустка
Образование фиброзного предкистозного регенерата
Формирование полноценного регенерата костной ткани
Образование вторичного регенерата кости
Функциональная реконструкция регенерата.
Ряд авторов по совокупности структурно-морфологических и биохимических изменений, происходящих в костном регенерате, выделяют следующие фазы регенерации кости:
I – катаболическая, с дезинтеграцией и деградацией окружающих структур
II – прогрессирующая пролиферация клеток и дифференцировка клеточных элементов с секрецией органической основы костного регенерата
III – сложные биохимические, биофизические и физиологические процессы, приводящие к появлению первичной костной структуры
IV — образование пластинчатой костной структуры, обеспечивающей восстановление формы и функции кости.
При сопоставлении с приведенными выше исследованиями оригинально выглядит вариант классификации стадий заживления перелома кости (воспаление, фагоцитоз, фиброзная мозоль, первичная и вторичная костные мозоли), в котором авторы недостаточно обоснованно отделили фагоцитоз от воспаления.
На основании системных представлений и оценки результатов многочисленных клинических и экспериментальных наблюдений динамики сращения костных отломков А.Т. Бруско и соавторы предложили свою стадийность репаративного остеогенеза. Здесь он рассматривается как однонаправленный процесс, протекающий с закономерной последовательностью морфологических изменений регенерата.
Авторы выделили следующие стадии заживления переломов костей:
II – формирование сращения костных отломков
III – сращение отломков, при котором возможны варианты: а) первичное костное сращение, b) фиброзно-хрящевое сращение, c) вторичное костное сращение
IV – функциональная перестройка костной мозоли и консолидированных отломков с формированием органной структуры кости.
Как мы видим, проблема регенерации костной ткани занимает особое место в биологических и медицинских знаниях. На данный момент определены ключевые особенности регенерации костной ткани и достигнуты определенные успехи в выяснении биологических механизмов, лежащих в основе репаративного остеогенеза, сформулированы основные тенденции развития науки.
- Свежие записи
- Балкон в многоквартирном доме: является ли он общедомовым имуществом?
- Штраф за остекление балкона в 2022: что это и как избежать наказания
- Штраф за мусор с балкона: сколько заплатить за выбрасывание окурков
- Оформление балконного окна: выбираем шторы из органзы
- Как выбрать идеальные шторы для маленькой кухни с балконом
