Диагностика периферической фибромы не вызывает затруднений. Во всяком случае, гранулема собственно десны (granuloma vulneris) не является истинной фибромой. Разрастание на слизистой оболочке преддверия рта, десне, вызванное съемным протезом (как постоянным механическим раздражителем), часто многократно повторяющееся и состоящее из плотной волокнистой ткани, также не является истинной фибромой. В литературе оно получило название granuloma fissuratum или гиперплазии слизистой оболочки преддверия рта.
Нельзя рассматривать как истинную фиброму образование из мягкой полнокровной грануляционной ткани, которое наблюдается главным образом у детей после повреждения губы (в процессе заживления раны на слизистой оболочке) и называется в литературе послераневой гранулемой. И, наконец, неистинной является и симметричная фиброма верхней челюсти, которая, по существу, представляет собой гиперплазию клетчатки собственно десны, проявляется на альвеолярных отростках нижней челюсти и распространяется в вестибулярном, ротовом и медиальном направлениях.
Удаление небольших опухолей производят под местной анестезией. Степень экстирпации зависит от того, на ножке ли опухоль или на широком основании. При опухоли на ножке или на широком основании на губе делают поперечный разрез, при опухоли же, находящейся на щеке или языке, — окаймляющий разрез. В области основания опухоли делают клинообразное или дугообразное иссечение. После этого края раны отсепаровывают в подслизистой. Этим достигается хорошее их соединение.
Подлежащая ткань тоже прошивается, чтобы между слизистой оболочкой и находящейся под ней тканью не образовалось мертвое пространство, щель. Во время удаления опухоли, находящейся на кончике языка, ассистент фиксирует язык пальцами обеих рук. При опухоли на нижней губе, если ткань губы рыхлая, иссечение целесообразнее делать в сагиттальном направлении.
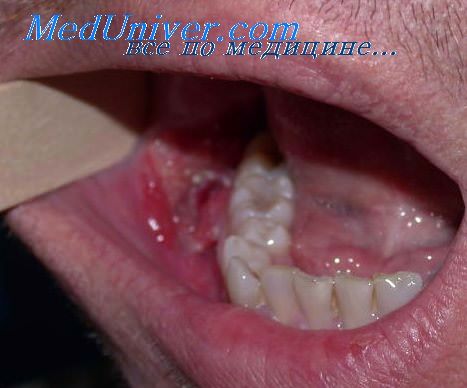
Если опухоль щеки размещается вблизи ретромолярного пространства, то в вертикальном направлении вокруг нее делают овальный разрез. Затем, нанеся разрез в виде буквы «V» в дистальном направлении от этой раны, поверхность с удаленной слизистой оболочкой закрывают при помощи мостообразного лоскута. Этот метод предложил Тома; цель его — предупреждение деформации ретромолярного пространства.
В случае образования опухоли на ножке вдали от ретромолярного пространства иссечение производят овальным разрезом в сагиттальном направлении. Затем в подслизистой отсепаровывают края раны. Особое внимание нужно обратить на то, чтобы не повредить выводной (Стенонов) проток.
При удалении опухоли, расположенной вдали от кончика языка, последний прошивают крепкой нитью и, насколько возможно, вытягивают его из полости рта. Ассистент держит язык, фиксируя его.
Накладывать швы на слизистую твердого нёба трудно, поэтому, если опухоль невелика, после ее удаления поверхность кровоточащей раны коагулируют.
Небольшую опухоль мягкого нёба иссекают, проводя разрез в форме лаврового листа в поперечном направлении. Затем параллельно этому разрезу, кпереди от него производят еще один овальный поперечный разрез. Рану закрывают путем образования мостообразного лоскута, предупреждая таким образом деформацию мягкого нёба. Заживление передней раны происходит вторичным натяжением (метод Тома).
Иссечение фибромы на ножке, образовавшейся на границе мягкого нёба, производят разрезом в форме лаврового листа в сагиттальном направлении.
Статьи
Хирургическое лечение доброкачественных новообразований полости рта
Ярема Владимир Иванович
Врач хирург-онколог маммолог, профессор кафедры госпитальной хирургии лечебного факультета Московского Государственного Медико-Стоматологического Университета
В основном, встречающиеся в полости рта новообразования являются доброкачественными. Среди них в поле зрения хирурга наиболее часто попадают фибромы, фибролипомы, папилломы, гемангиомы (рис.1), лейкоплакия, реже плеоморфные аденомы, красный плоский лишай, эритроплакия и некоторые другие заболевания. К доброкачественным процессам, локализованным на красной кайме губ (нижняя губа поражается гораздо чаще верхней), помимо вышеперечисленных, относятся различные хейлиты, кератопапилломы и другие.
Плоскоклеточная папиллома проявляется на слизистой оболочке полости рта в виде одиночного образования на ножке с белесоватой ворсинчатой поверхностью, иногда напоминает цветную капусту. Папиллома растет медленно, боли не причиняет. При частой травматизации процесс может переходить в злокачественный.
Фиброматозный и ангиоматозный эпулис наиболее часто встречается на слизистой оболочке альвеолярного отростка полости рта. Причиной возникновения является хроническое механическое раздражение. В основном выявляется у лиц старше 50 лет. Рентгенологическое исследование при эпулисах, исходящих из мягких тканей, не выявляет патологических костных изменений.
В лечении фиброзных разрастаний ведущую роль играет устранение причины, вызвавшей их возникновение. Операцию проводят при неэффективности консервативного лечения.
Фиброматоз в полости рта проявляется как фиброматоз десен в виде диффузного разрастания их и десневых сосочков. Встречается сравнительно редко, наблюдается у лиц молодого и среднего возраста. Клинически определяется валикообразное увеличение десны, покрывающее частично или полностью коронки зубов.
Зернистоклеточная опухоль(«зернисто-клеточная миобластома») является доброкачественной опухолью. Ранее ее происхождение связывали с развитием из мышечной ткани и трактовали как миому из миобластов (Абрикосов А.И., 1925). В настоящее время термин «миобластома» используется только для удобства, а генез опухоли остается неясным. Опухоль ограниченная, безболезненная, иногда носит дольчатый характер, по консистенции эластичная, может располагаться в глубине тканей или поверхностно, непосредственно под эпителиальным, покровом.
Миксома – доброкачественная опухоль неясного генеза, часто имеет инфильтративный рост. Встречается редко. Клинически диагностировать трудно, окончательный диагноз устанавливают после патоморфологического исследования.
Гемангиома –доброкачественное неотграниченное поражение, состоящее из пролиферирующих кровеносных сосудов. Происхождение гемангиом до настоящего времени окончательно не выяснено. Большая часть их является врожденной, и ее относят к аномалиям развития (Петров Н.Н., 1955).
Гранулема беременных – хирургическому лечению в период беременности, как правило, не подлежит, за исключением возникновения функциональных нарушений.
Травматическая неврома – опухолеподобное поражение, локализуется по переходной складке нижнего свода преддверия полости рта соответственно месту выхода подбородочного нерва. Встречается преимущественно у пожилых лиц с полной адентией и атрофией альвеолярного отростка нижней челюсти, пользующихся съемным зубным протезом. Возникновение невромы связано с постоянной травмой краем протеза подбородочного нерва у выхода из одноименного отверстия.
Клинически определяется округло-овальное образование размером до 0,5 см, болезненное, плотно эластичной консистенции. Располагается под слизистой оболочкой переходной складки с вестибулярной стороны соответственно нижним премолярам.
Читайте также: Что такое водоотталкивающая пропитка для ткани
Хирургическое лечение обычно не проводят, так как иссечение невромы ведет к потере чувствительности тканей подбородочной области и нижней губы, которая воспринимается больным менее тягостно, чем болезненность самой травматической невромы. Лечение направлено на устранение постоянного раздражения ее краем протеза.
Таким образом, оперативное лечение доброкачественных новообразований полости рта проводят: при частых травмах любых опухолей и опухолевидных образований, при подготовке к протезированию, при неэффективности консервативной терапии, при частом рецидивировании, с косметической целью и для уточнения диагноза.
Среди доброкачественных процессов, подлежащих обязательному хирургическому лечению, выделяют предраковые заболевания, к которым относятся: бородавчатый (узелковый) предрак красной каймы губ, абразивный преканцерозный хейлит Манганотти (рис.5), лейкоплакия, красный плоский лишай, эритроплакия и некоторые другие.
Лейкоплакия характеризуется ороговением слизистой оболочки с наличием воспалительного компонента. Клинически определяется в виде белого пятна. Имеется несколько форм. Наиболее опасна веррукозная лейкоплакия.
В ранней стадии клинически определить начало злокачественного процесса на фоне лейкоплакии не представляется возможным.
В зависимости от формы лейкоплакии лечение начинают с устранения местных раздражающих факторов (отказ от курения, приема алкоголя, горячей, острой пищи) и применения консервативных методов (апликации масляными растворами витаминов групп А, В и прочее).
Эритроплакиявстречается редко, в основном у мужчин. Проявляется в виде довольно четко ограниченного очага ярко-красного цвета неправильной формы, с бархатистой поверхностью, на которой встречаются участки помутнения в виде серо-белого налета. При длительном существовании отмечается атрофия слизистой оболочки. Пораженный участок при пальпации безболезненный, подлежащие ткани не уплотнены.
Плоский лишай (красный плоский лишай) – хроническое заболевание кожи и слизистой оболочки рта, сопровождается ороговением поверхностного слоя эпителия, часто поражается изолированно только слизистая оболочка щеки, реже языка, десен, неба, губ. В начальной стадии заболевания возникают папулы в виде красных точек, затем они становятся серо-белого цвета, сливаются друг с другом.
В очаге поражения могут образоваться эрозии, изъязвления. Наличие этих признаков вместе с очагами гиперкератоза, а также инфильтрации основания поражения являются подозрительным на переход процесса в злокачественный.
Консервативное лечение плоского лишая начинают специалисты дерматологи и терапевты стоматологи. Назначают инъекции 1% раствора никотиновой кислоты, поливитамины (A, D), кортикостероиды и другие препараты. Необходимо также устранить местные раздражающие факторы (острая и горячая пища, табак, алкоголь).
При расположении доброкачественных процессов на слизистой оболочке полости рта проводят хирургическое иссечение новообразований в пределах здоровых тканей с обязательным гистологическим исследованием удаленного материала. При их незначительных размерах (около 1 см) хирургическое иссечение последних не представляет каких-либо трудностей. Швы накладывают обычно рассасывающимся шовным материалом. При новообразованиях, расположенных на губе возможно выполнение клиновидной резекции из-за более качественного косметического эффекта.
Хирургическое иссечение новообразований слизистой оболочки полости рта более 1 см в диаметре часто представляет из себя электрорезекцию тканей (за исключением губы) в пределах здоровых тканей с пластикой перемещенным слизисто-подслизистым лоскутом. Объемные операции на слизистых оболочках полости рта проводятся под наркозом с тампонадой глотки. Для питания в послеоперационном периоде довольно часто устанавливается назо-гастральный зонд. При распространенном поражении дна полости рта, для удобства доступа, язык прошивают лавсановыми нитями и смещают кверху. Язычные артерии при необходимости прошивают и перевязывают лавсаном.
Иногда в рану на слизистой оболочке устанавливают турунду с йодоформом (например, при иссечении опухолей твердого неба, из-за неподвижности слизистой оболочки и невозможности ушивания последней).
При хирургическом удалении эпулиса интактные зубы, находящиеся в пределах образования, стараются сохранить.
Лечение больных фиброматозом десен заключается в поэтапном иссечении патологической ткани до кости, включая надкостницу, одномоментно в пределах 6–8 зубов.
Удаление опухолей, расположенных в толще мягких тканей щеки со стороны полости рта производят либо под местной анестезией, либо под наркозом (зависит от размера опухоли и близости ее к слизистой оболочке).
С помощью электроножа производят разрез непосредственно над опухолевидным образованием мягких тканей щеки. Тупо и остро из мягких тканей щеки выделяют и удаляют опухолевидное образование. Производят гемостаз и ушивают рану кетгутовыми швами, после чего ее обрабатывают раствором бриллиантовой зелени или марганцовки.
Эти опухоли удаляются наружным доступом в редких случаях (при этом нужно помнить о анатомических особенностях расположения лицевого нерва).
Особо хочется отметить методы лечения гемангиом, поскольку они различаются в зависимости от распространенности последней.
В лечении обширных, распространенных кавернозных и ветвистых гемангиом широко используют комбинированный метод, включающий, на первом этапе склерозирующую терапию, на втором – хирургическое вмешательство, направленное на иссечение склерозированных иизмененных избыточных тканей.
Склерозирующая терапия основана на развитии асептического воспаления, ведущего к склерозированию и запустеванию сосудистых полостей. Для лечения используют химические препараты – 2% раствор салицилового спирта и чаще 70° этиловый спирт (Агапов B.C., 1990 и др.), который вводят в опухолевую ткань в количестве 5–90 мл в зависимости от размера гемангиомы. Он, попадая в полости и просветы сосудов, вызывает свертывание крови и слипчивое воспаление. После введения спирта тут же накладывают давящую повязку. В течение последующих 6–8 дней наблюдается отек и болезненный инфильтрат, затем наступает рубцевание. Повторное введение спирта проводят не ранее, чем через 2–4 недели после первой инъекции. В результате повторных курсов лечения опухоль уменьшается или исчезает.
Склерозирующая терапия проводится как самостоятельный метод с прошиванием опухоли и с перевязкой приводящих и отводящих сосудов.
Электрокоагуляцию опухоли осуществляют с помощью электрокоагулятора, лучшие результаты дает внутритканевая коагуляция биактивными электродами. Электроды в виде двух игл вводят так, чтобы небольшая гемангиома оказалась между ними. В случае большой опухоли вкол электродов производят по периметру опухоли. В результате коагуляции поверхностных гемангиом образуется струп, при глубоких – инфильтрат, заканчивающийся рубцеванием. Возможно применение криовоздействия.
Читайте также: Ткань газета для обивки мебели
Осложнения после операций встречаются в основном в виде гематом, при нагноении которых назначается антибактериальная терапия, если есть, то снимаются швы и разводятся края раны для создания оптимального оттока гнойного отделяемого.
Из альтернативных методов лечения при доброкачественных новообразованиях полости рта применяют криодеструкцию или лазерную коагуляцию. Хороший эффект достигается применением СО2-лазера в режиме испарения.
Одонотогенные новообразования – являются органоспецифическими, происхождение их связано с зубообразующими тканями, локализуются только в челюстных костях.
К доброкачественным одонтогенным опухолям, подлежащим хирургическому лечению, в первую очередь, относится амелобластома – доброкачественная одонтогенная эпителиальная опухоль, способная к инвазивному росту. Наблюдается в основном у лиц среднего возраста, в 80% случаев поражается нижняя челюсть. Безболезненная деформация челюсти нарастает постепенно, в течение нескольких лет, в виде вздутия.
Стандартная рентгенологическая картина характеризуется деструкцией кости в виде множественных очагов разрежения с четкими границами (поликистозный характер разрежения).
Вторая из опухолей, требующих скорейшего хирургического лечения это миксома-доброкачественная опухоль, обладающая местным инвазивным ростом. Она не имеет капсулы и, разрушая кость, прорастает в мягкие ткани.
Цементомы, амелобластическая фиброма, аденоматоидная одонтогенная опухоль, сложная и составная одонтома также являются одонтогенными опухолями, но встречаются гораздо реже.
Кисты челюстей – по частоте стоят на первом месте среди других одонтогенных образований. Киста представляет собой полость, выстланную оболочкой, которая состоит из соединительно-тканного слоя, прилегающего к кости, и эпителиального, обращенного в полость. Последняя обычно выполнена жидкостью. Рост кисты происходит за счет наличия внутрикистозного давления, которое приводит к атрофии окружающей костной ткани и пролиферации эпителия, что при отсутствии лечения может привести к патологическим переломам.
Корневая (радикулярная) киста, как правило, обнаруживается в области разрушенного или леченного зуба.
Зубосодержащая (фолликулярная) киста развивается из эмалевого органа непрорезавшегося зуба, преимущественно третьего большого коренного и клыка.
Первичная киста (кератокиста) может переходить в злокачественную форму. Встречается редко.
Возникновение неодонтогенных кист челюсти связано с нарушением эмбриогенеза лица. Это щелевые (фиссуральные) кисты, локализуются на верхней челюсти, встречаются редко. К ним отнесены: киста носо-небного (резцового) канала, шаровидно-верхнечелюстная киста и носо-губная (носо-альвеолярная) киста.
Хирургическое лечение кист проводят, в основном, в амбулаторных условиях.
Костные опухоли. Из костных опухолей наибольшее число падает на гигантоклеточную опухоль. Редко встречающиеся новообразования (остеоид-остеома, хондрома, хондробластома, гемангиоэндотелиома и др.).
Гигантоклеточная опухоль (остеокластома) – доброкачественная опухоль, поражает различные кости скелета. Развивается внутрикостно. В центре опухоли замедляется движение крови, эритроциты оседают и распадаются, гемоглобин превращается в гемосидерин, придавая опухоли бурую окраску.
В челюстных костях встречается довольно часто, составляет 24% всех костных опухолей и опухолеподобных поражений. Отмечается преимущественная локализация в области нижней челюсти соответственно малым коренным зубам. На верхней челюсти опухоль развивается редко.
Опухоль выявляют только тогда, когда возникает выбухание участка челюсти или становятся подвижными зубы в пределах новообразования.
Диагностика гигантоклеточной опухоли только на основании клинико-рентгенологической картины не всегда возможна.
Для цитологического исследования пунктат получают через истонченную или отсутствующую кортикальную пластинку челюсти. В сомнительном случае проводят открытую биопсию.
Остеома –доброкачественное образование из зрелой костной ткани. Выделяют периферическую и центральную остеому. Периферическая остеома в виде костного образования округлой, реже неправильной формы соединяется с челюстью узким или довольно широким основанием, приводит к деформации лица.
Центральная остеома, исходящая из эндоста, располагается в глубине челюстной кости, имеет небольшой размер (до 1,5 см), протекает бессимптомно. Растут чрезвычайно медленно.
Функциональные расстройства могут возникнуть при локализации остеомы на верхней челюсти в виде диплопии, затруднения носового дыхания, располагаясь на скуловой дуге, вызывает ограничение открывания рта.
Остеоид-остеома, остеобластома и оссифицирующаяся фиброма (фиброостеома)– различаются клинически и рентгенологически, встречаются редко. Распространенные опухоли вызывают деформацию челюсти.
К операциям прибегают в основном по эстетическим и функциональным показаниям, а также в случае необходимости зубного протезирования.
Хрящеобразующие опухоли продуцируют патологическую хрящевую ткань. Они занимают до 5% случаев всех костных новообразований.
Хондрома – локализуется преимущественно в переднем отделе верхней челюсти в виде изолированного солитарного узла. Растет медленно, деформирует челюсть. При периферической форме проявляется в виде четкого, бугристого, плотного на ощупь, безболезненного образования, связанного с подлежащей костью. Энхондрома развивается незаметно в глубине кости, приводят к подвижности и смещению зубов в стороны. Диагностируется значительно позже, когда опухоль, разрушив кость, распространяется кнаружи. Слизистая оболочка полости рта обычно не изменяется. При длительном существовании отмечена возможность злокачественного превращения хондромы в хондросаркому.
Остеохондрома (костно-хрящевой экзостоз) – доброкачественное образование, покрытое хрящом, локализуется на суставной головке нижней челюсти. Встречается редко. В начальном периоде заболевания возникает хруст или неприятные ощущения в области одного из височно-нижнечелюстных суставов. Постепенно (в течение 1–2 лет) развивается и нарастает деформация лица, нарушается прикус, становится затрудненным откусывание и пережевывание пищи.
Центральная гигантоклеточная гранулема (гигантоклеточная репаративная гранулема) – опухолеподобное поражение кости с локализацией исключительно в альвеолярной части челюсти в виде ограниченного опухолевидного образования на десне.
Идентичное поражение, развивающееся только в мягких тканях десны без вовлечения в процесс кости, называют периферической гигантоклеточной гранулемой и рассматривают в группе опухолеподобных поражений мягких тканей. Ранее оба эти вида относили к гигантоклеточному эпулису.
Фиброзная дисплазия – опухолеподобное поражение кости, заключающееся в очаговом нарушении костеобразования. Заболевание чаще выявляется у детей, однако иногда, медленно прогрессирует в течение многих лет и обнаруживается уже у взрослого человека.
Клинические проявления мало характерны. Отмечают более частое поражение верхней челюсти, при этом возникает деформация за счет безболезненного, медленно увеличивающегося выбухания костной плотности.
Полиоссальное поражение костей мозгового, лицевого черепа и челюстей дает картину костной львиности лица.
Рентгенологическая картина довольно типична. Определяется диффузное увеличение пораженного отдела кости с деструкцией костной ткани в виде чередования мелких участков уплотнения и разрежения, наблюдается, так называемая, картина «матового стекла».
Читайте также: Портьерная ткань с лесом
В случае стабилизации процесса, которая, как правило, наблюдается десятками лет, ограничиваются лишь динамическим наблюдением. Операция возможна только при возникновении функциональных нарушений.
Аневризмальная костная киста – относится к опухолеподобным поражениям, встречается редко. Поражает в основном молодых лиц, при этом наблюдается сравнительно быстро увеличивающееся (в течение нескольких месяцев) выбухание участка кости, которое может быть безболезненным. Такие симптомы дают подозрение на злокачественное течение.
При пункции образования шприц свободно наполняется кровью. В некоторых случая трудно дифференцировать от гигантоклеточной опухоли.
Неврилеммома, десмопластическая фиброма и хондробластома встречаются очень редко, протекают как другие доброкачественные внутрикостные опухоли. Диагноз чаще устанавливают после микроскопического исследования удаленной опухоли.
Особенности операций при доброкачественных новообразованиях
костей и хрящевой ткани
Операции при кистах – цистотомия и цистэктомия
Показаниями к цистэктомии являются: 1)киста, как следствие порока развития одонтогенного эпителия, 2)киста небольших размеров, расположенная в пределах 1-2 интактных зубов, 3)обширная киста нижней челюсти, при которой отсутствуют зубы в ее зоне и сохранено достаточной толщины (до 1 см) основание челюсти, препятствующее патологическому перелому, 4)киста больших размеров на верхней челюсти, не имеющая зубов, с сохраненной костной стенкой дна полости носа, а также прилегающая к верхнечелюстной пазухе или оттесняющая ее, без явлений воспаления пазухи.
Показания к цистотомии: 1)киста, в полость которой проецируется 3 и более интактных зубов, на рентгенограмме у корней последних не определяется периодонтальная щель, 2) большие кисты верхней челюсти с разрушением костного дна полости носа и небной пластинки, 3) обширные кисты нижней челюсти с резким истончением (толщиной кости менее 1–0,5 см) основания челюсти, при этом частичное сохранение кистозной оболочки является одной из мер профилактики патологического перелома.
Предоперационная подготовка зубов для цистотомии в отличие от цистэктомии касается только «причинного зуба», остальные, хотя и вовлечены в зону кисты, после цистотомии остаются прикрытыми ее оболочкой. Показанием к ороназальной цистэктомии служит отсутствие зубов в пределах кисты, либо вовлечение лишь одного- двух в ее зону. Ороназальную цистотомию применяют при наличии большого количества интактных зубов, проецирующихся в полость кисти.
Пластическая цистэктомияприменяется при отсутствии гарантии первичного заживления раны после цистэктомии, а также в случае рецидива кисты. Операция может быть исходом цистэктомии, осложнившейся нагноением.
Двухэтапная операция кисты.Вариант хирургического вмешательства, сочетающий оба основных вида операций, при котором в 1-й этап проводят декомпрессионную операцию по типу цистотомии. 2-й этап, когда через определенный промежуток времени произойдет восстановление истонченной или отсутствующей костной ткани, заканчивается цистэктомией. Показанием к операции на верхней челюсти служит киста, сопровождающаяся разрушением костного дна полости носа, на нижней челюсти, занимающая тело и ветвь. В 1-й этап создают сообщение с полостью рта по типу цистотомии, но меньшего диаметра, однако достаточное для осуществления оттока из кистозной полости на продолжительный срок. 2-й этап операции проводится через различные промежутки времени в среднем от 0,5 года до 1,5–2 лет. Двухэтапная операция является сберегающей, не травматичной, проводят ее амбулаторно. Позволяет сохранить контуры и размеры челюсти, несмотря на обширность поражения, и приводит к полному излечению больного.
С целью профилактики патологического перелома в послеоперационном периоде больным проводится двучелюстное шинирование.
Хирургическое лечение большинства доброкачественных опухолей заключается в их удалении в пределах здоровых тканей (иногда фрезой, пилой Джильи или при помощи долота.
Ввиду того, что выскабливание опухоли часто ведет к рецидиву и возможно ее злокачественное перерождение, то предпочтительна резекция челюстей.
В зависимости от распространенности опухоли резекция нижней челюсти может быть с сохранением (экономной) и с нарушением ее непрерывности (возможна одномоментная костная пластика). У соматически отягощенных больных применяют метод экскохлеации опухоли с обработкой подлежащей кости борами, высверливания элементов опухоли из едва заметных бухт. В последнее время у этой группы больных стали применять более щадящий метод – декомпрессионную операцию по типу цистотомии, которая снимает внутриполостное давление и, создавая постоянный отток экссудата из кистозных полостей, предупреждает развитие острого гнойного воспаления.
Лечение остеоид-остеомы и остеобластомы проводится в виде выскабливания патологической ткани до здоровой, при этом в случае остеоид-остеомы рекомендуется с помощью фрезы удалять окружающую склерозированную кость.
При остеохондроме выполняют хирургическое иссечение новообразования вместе с мыщелковым отростком. Наилучшие результаты дает одномоментная, артропластика гомотрансплантатом.
При цементобластоме и цементирующейся фиброме хирургическое лечение заключается в вылущивании опухоли с капсулой. В случаях периапикальной цементной дисплазии и гигантоформной цементомы, являющимися опухолеподобными поражениями, возможно лишь динамическое наблюдение и оперативное лечение проводят лишь при необходимости (невозможность зубного протезирования ввиду деформации челюсти).
Резекция нижней челюсти проводится под наркозом. Доступ наружный, возможен и внутренний. Необходимо помнить о том, что в подчелюстной области проходит лицевая артерия и нижняя ветка лицевого нерва.
После выделения тела нижней челюсти пилой Джильи производят перепиливание последнего у 1–2 резца. Кровотечение из кости останавливают коагуляцией, при невозможности – воском.
Ветвь перепиливают проволочной пилой или перекусывают кусачками.
При доброкачественных опухолях образовавшийся дефект челюсти восстанавливают различными способами одномоментно, при злокачественных – это целесообразно делать через определенное время (чаще после 1 года) с предварительным обследованием больного.
На верхней челюсти с диагностической и лечебной целью выполняют гайморотомию. Разрез делают по переходной складке в области 4–5 премоляров. Бором или долотом вскрывают гайморову пазуху.
Удаляют имеющееся там образование и в полость устанавливают йодоформную турунду.
Она выводится через нижний носовой ход, а рана на слизистой оболочке в области переходной складки ушивается кетгутом.
Турунда удаляется после премедикации через 7–8 дней после операции.
