Опухоль мошонки – виды новообразований, диагностика и лечение
Опухоль мошонки – виды новообразований, диагностика и лечение
Опухоль мошонки – это новообразование, поражающее ткани мошонки. В этой статье речь не идет о патологии яичек, придатков и семенных канатиков, так как такие опухоли представляют собой несколько иные процессы и должны подлежать отдельному рассмотрению.
Что подразумевается под опухолью мошонки
В мошонке содержатся яички и их придатки, а также семенные канатики. Эти органы покрыты кожей, мясистой оболочкой, наружной семенной фасцией и фасцией поднимающей мышцы. Мышца для поднимания яичка, внутренняя семенная фасция и влагалищная оболочка яичка также являются частями мошонки. Под опухолью мошонки подразумевается патологическое образование в любом из вышеперечисленных слоев тканей.
Опухоли бывают доброкачественными или злокачественными.
Разновидности и распространенность
Опухоли в мошонке бывают первичными или вторичными. При этом первичные опухоли – редкое явление с невыясненной до конца причиной появления. Фактически, первичные новообразования мошонки являются редкой аномалией.
К часто диагностируемым опухолям относят атеромы и папилломатозные образования. Реже встречаются фибромы, липомы, базалиомы и лейомиомы. Лимфангиомы, гемангиомы и тератомы, а также дермоидные кисты в медицинской практике встречаются очень редко.
Значительная часть опухолей, поражающих мошонку – вторичные новообразования, появившиеся по причине появления метастаз из органов малого таза. В свою очередь, рак тканей мошонки может служить очагом метастазирования в другие органы. Это приводит к тому, что диагностика и лечение опухолей в мошонке ведется андрологом (урологом) и онкологом.
Классификация по происхождению
Специалисты выделяют следующие типы опухолей мошонки:
- Эпителиальные;
- Пигментные;
- Злокачественные вторичные (метастазы);
- Уникальные и неклассифицируемые.
А также поражения мягких, гемопоэтической и лимфоидной тканей.
Наиболее распространённые опухоли мошонки
Эпидермальные кисты – нередко обнаруживаются у подростков. Как правило, такие кисты носят множественный характер. Опухоли имеют желтоватый цвет, каждая из них может достигать размера до 2 сантиметров. Основной симптом – зуд на пораженных участках. Если расчесать кожу или допустить сильное разрастание патологических очагов, появляется воспаление, которое характеризуется микротрещинами, сопровождающимися выделением жидкости желтоватого оттенка. Застарелые и невылеченные кисты уплотняются, пропитываясь слоями кальция.
Папилломатозные образования могут быть единичными или множественными. Как правило, сочетаются с папилломами, локализующимися в промежности и в зоне пениса. Визуально такие папилломы представляют собой небольшие узелки, которые не увеличиваются в размерах и не беспокоят пациента.
Доброкачественная или злокачественная
Первичные доброкачественные опухоли встречаются относительно редко, в то время как первичные злокачественные новообразования выявляются намного чаще.
Как правило, выявляются вторичные опухоли мошонки, вызванные интенсивным ростом раковых очагов в расположенных рядом органах. Это часто встречается при раке простаты или яичка.
Описанные выше эпидермальные кисты и папилломы – это часто выявляемые доброкачественные образования. Фибромы, липомы, эпителиомы и некоторые другие типы носят доброкачественный характер и нередко встречаются у молодых мужчин.
Рак мошонки может быть плоскоклеточным или базальноклеточным. Плоскоклеточные опухоли более распространены – они возникают на фоне невылеченных язв и свищей.
Злокачественные опухоли преимущественно встречаются у мужчин от 40 до 60 лет и появляются эти новообразования через годы лет после контакта с фактором риска. Канцерогеном может послужить деготь, сажа или мазут.
Причины опухолей в мошонке
Папилломатозные и другие доброкачественные образования развиваются на фоне носительства опасных типов вируса папилломы человека (ВПЧ).
Ионизирующее облучение и воздействие химических канцерогенов может привести к злокачественным новообразованиям в тканях мошонки.
Все причины, провоцирующие появления новообразований мошонки, на данный момент не установлены, однако по наблюдениям специалистов, большую роль играет генетическая предрасположенность и эндокринные факторы. Если с первой причиной ничего нельзя сделать, то улучшить работу эндокринной системы можно практически всегда, воспользовавшись натуральными препаратами для мужчин, а также своевременно проходя медицинские обследования.
Симптомы
При доброкачественных опухолях пациент может заметить зуд и атипичные участки на коже пораженного органа. Как правило, доброкачественные опухоли разрастаются поверхностно.
Злокачественная опухоль может быстро разрастаться и стать причиной болевого синдрома и появления язв.
Новообразования, поражающие мошонку, характеризуются скудной симптоматикой – в связи с этим рекомендуется регулярно проходить профилактические осмотры и уролога и своевременно лечить уже имеющиеся заболевания органов мочеполовой системы.
Диагностика и лечение
Основой диагностики являются:
- Симптоматика;
- Клиническая картина;
- Сведения о перенесенных ранее или имеющихся заболеваниях;
- Данные визуального и ультразвукового обследований;
- Результаты МРТ или КТ пораженной области.
На основе поставленного диагноза назначается лечение. Оно должно быть индивидуальным.
Следует понимать, что лечение доброкачественных и злокачественных опухолей мошонки значительно различается.
При папилломах и наружных кистах удаление новообразований производится путем криодеструкции или с помощью радиоволнового ножа. Также может быть показана хирургическая операция, но это редкий случай. Иногда специалист предлагает выжидательную тактику, что часто применяется, ели у пациента обнаружены папилломы.
При злокачественных опухолях применяется комплексный подход, который может включать в себя операцию, лучевую терапию и химиотерапию. Пятилетняя выживаемость после лечения рака мошонки зависит от того, поражена ли лимфатическая система метастазами.
Профилактика
Точных клинических рекомендаций по профилактики опухолей мошонки не разработано, однако возможно снизить вероятность возникновения, если:
- Лечить заболевания половой системы, не откладывая;
- Регулярно проходить обследования и соблюдать рекомендации лечащего врача;
- Избегать воздействия канцерогенов (к ним относятся бензпирен, которого много в табачном дыме, а также никель, асбест, некоторые консерванты и углеводороды);
- Не допускать заражения опасными типами ВПЧ, использовать презервативы и антисептики;
- Нормализовать работу эндокринной системы.
Последний пункт наиболее важен для мужчин от 40 лет. С возрастом выработка естественных половых гормонов снижается, что приводит к нарушению обменных процессов, а также проявляется снижением потенции. Улучшить гормональный баланс, восстановить эрекцию и осуществить профилактику новообразований помогут натуральные препараты для мужчин, изготовленные из природных компонентов. Эти препараты не содержат синтетических добавок и искусственных стимуляторов, благодаря чему не имеют широкого спектра противопоказаний и могут применяться мужчинами любых возрастов. Нажмите кнопку «получить консультацию», и мы поможем вам выбрать натуральный препарат, отвечающий вашим потребностям.
Рак яичка — симптомы и лечение
Что такое рак яичка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лелявина Кирилла Борисовича, уролога со стажем в 29 лет.
Читайте также: Кружевной топ из ткани
Определение болезни. Причины заболевания
Рак яичка — это онкоурологическое заболевание, при котором злокачественные (раковые) клетки образуются в тканях одного или обоих яичек. Среди злокачественных новообразований, встречающихся у мужчин, на его долю приходится 1-2 % [2] . Каждый год в мире регистрируют более 71 000 новых случаев злокачественных опухолей яичка, а 9500 тысяч мужчин умирает от этого заболевания [8] .
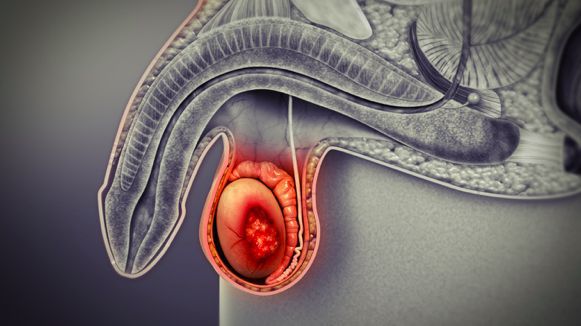
Ра яичек встречается не очень часто, но является опасным онкозаболеванием: для него характерно раннее и быстрое распространение опухоли, чаще всего в лёгкие и забрюшинные лимфоузлы. Рост метастазов в забрюшинных лимфоузлах может привести к развитию почечной недостаточности и кишечной непроходимости, которые и становятся частыми причинами гибели пациентов. Тем не менее данный вид новообразований характеризуется хорошей пятилетней выживаемостью в том случае, если болезнь была своевременно выявлена и пациент прошёл необходимое лечение.
В последние десятилетия отмечается динамичный рост заболеваемости этим типом рака, особенно в индустриально развитых странах [15] . В России в 2017 году было зарегистрировано 1670 новых случаев. Пик заболеваемости раком яичка в России приходится на возрастной период от 45 до 50 лет [1] .
По данным зарубежной литературы наибольший риск развития рака яичка приходится на два периода жизни мужчины: первый — в 20-30 лет и второй — после 50 лет [8] . В первом периоде (молодой возраст), чаще встречаются тератомы, в более старшем возрасте — семиномы. В общей структуре заболеваемости злокачественных новообразований яичка значительно чаще регистрируются семиномы.
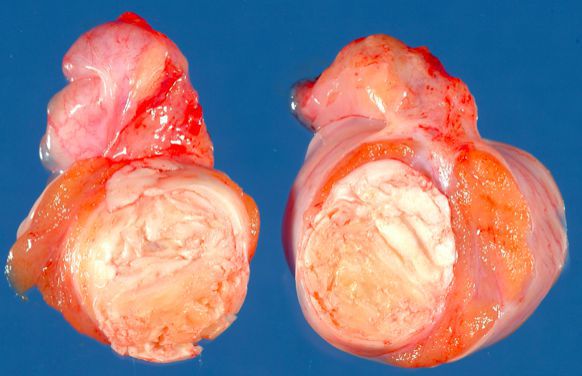
Точная причина появления рака яичка неизвестна. Риск развития данного заболевания присутствует у пациентов с крипторхизмом (яичком, не опустившимся в мошонку), а также гипотрофией и атрофией яичка. Отмечается и генетическая предрасположенность — при наличии у отца или одного из братьев данного заболевания, риск заболеть раком яичка повышается в несколько раз. Определенные риски, связанные с развитием рака яичка, имеют мужчины с бесплодием и сниженной фертильностью.
Влияние травмы яичка на вероятность появления опухоли не подтверждено. Ведущие малоподвижный образ жизни также имеют повышенный риск появления рака этой локализации. В последние годы было указано на увеличение риска развития семиномы у ВИЧ позитивных пациентов [5] .
Симптомы рака яичка
Рак яичка вызывает мало симптомов, особенно на ранних стадиях своего развития. Часто заболевание может протекать бессимптомно. Чувство тяжести или изменения в размере мошонки/яичка в некоторых случаях — единственное проявление заболевания.
Симптомы заболевания зависят от первичного новообразования, а также наличия метастазов. К общим симптомам рака яичка относят:
- болевые ощущения, тяжесть и дискомфорт в яичке;
- увеличение или изменение формы мошонки;
- возникновение уплотнения, которое прощупывается при пальпации [2][5][8] .
В некоторых случаях может изменяться консистенция яичка по сравнению с другим яичком, это обнаруживается при самостоятельном осмотре.
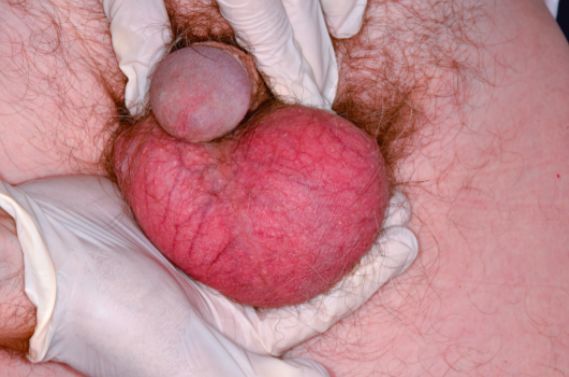
Даже небольшое опухолевидное образование в яичке может давать метастазы. Клинические проявления при метастазировании рака яичка будут определяться их зоной локализации и степенью поражения того или иного органа.
- появление внезапных болей в области спины (у 11 %) свидетельствует о сдавлении корешков нервов или вовлечении в патологический процесс поясничной мышцы [8] ;
- появление отеков на нижних конечностях говорит о сдавлении увеличенными лимфатическими узлами нижней полой вены или полной блокаде лимфатических путей и нарушении лимфотока [2][5] ;
- при сдавлении мочеточника нарушается пассаж мочи (прохождение мочи по мочеиспускательному каналу), развивается почечная недостаточность;
- если метастазы распространяются выше диафрагмы и поражают лимфатических узлы средостения и лёгких, у пациентов возникает одышка и кашель;
- при распространение процесса ещё выше увеличиваются надключичные лимфатические узлы.
Метастатическая болезнь может быстро прогрессировать, требуя неотложного лечения [11] . Рак яичка может метастазировать по следующим направлениям: забрюшинные лимфоузлы, легкие, печень, медиастинальные лимфоузлы, мозг, кости. Метастазы из правого яичка распространяются в лимфатические узлы, расположенные в воротах правой почки. В дальнейшем поражаются лимфатические узлы, расположенные в нижней полой вене, в аорте и правых подвздошных сосудах. Метастазы из левого яичка сначала поражают левые поясничные лимфатические узлы, а далее лимфатические узлы, расположенные вокруг аорты и левых подвздошных сосудов.
Иногда заболевание может протекать под маской эпидидимита (воспаления придатка яичка) у 10 % пациентов .
В некоторых случаях развитие опухоли яичка сопровождается гормональными нарушениями. К ним относятся:
- увеличение молочных желез (гинекомастия у 7%);
- снижение либидо;
- эректильная дисфункция у взрослых;
- раннее увеличение полового члена и оволосение на лобке;
- мутация голоса;
- преждевременное развитие костной и мышечной систем;
- частые и длительные эрекции у детей (при этом патологией является именно частота и длительность, так как само их наличие у мальчиков является нормой) [14] .
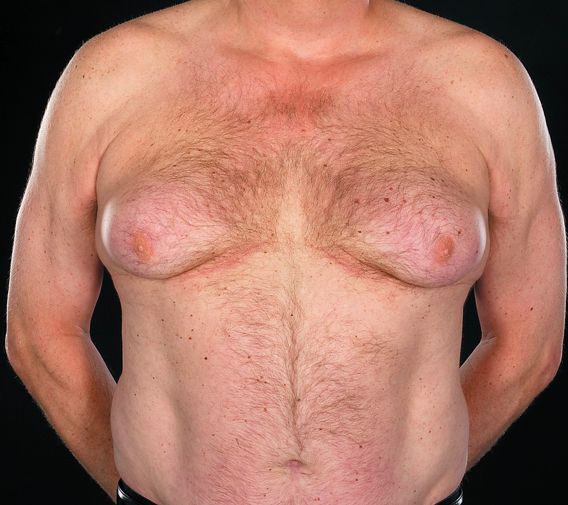
Патогенез рака яичка
Окончательная причина возникновения рака яичка до сих пор не установлена, но прослеживается ряд факторов, наличие которых существенно повышает риск развития заболевания.
Выделяют три группы факторов риска: перинатальные (связанные с внутриутробным развитием плода), постпубертатные (относящиеся к периоду развития человека после завершения полового созревания) и генетические [8] .
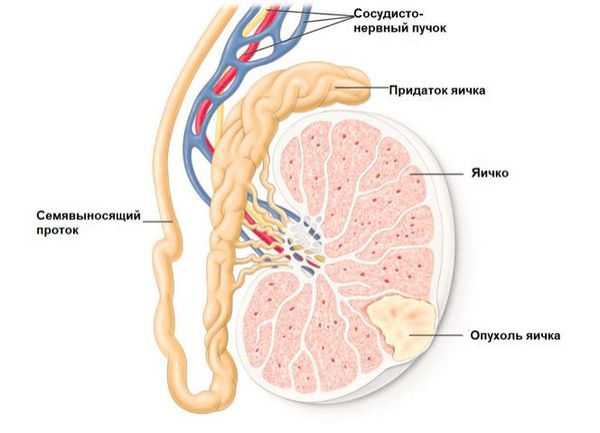
Перинатальные факторы: установлено, что эстрогены и эстрогеноподобные вещества могут оказывать влияние на внутриутробное формирование гонад у плода. Женские половые гормоны способны индуцировать возникновение тетраплоидии герминогенных клеток (редкий вариант хромосомных аномалий, при котором увеличивается полный набор хромосом зародышевых клеток). Это является одним из признаков развития у плода carcinoma in situ (предшественницы всех раков) [2] [5] .
Генетические факторы риска: описана связь между генетическими изменениями (в гене-супрессоре опухоли PTEN) и риском возникновения опухолей половых клеток яичка [6] .
Крипторхизм (неопущение яичка) увеличивает риск развития рака яичка в 5-10 раз [12] . В утробе матери у плода мужского пола развитие яичек происходит в брюшной полости [13] .
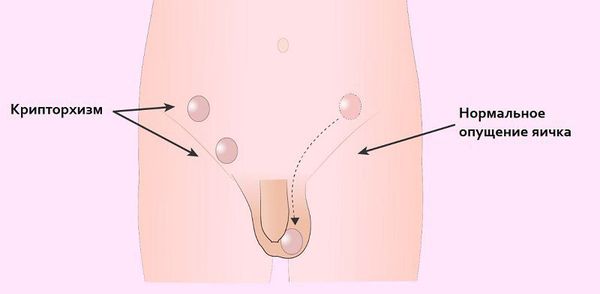
Обычно яички опускаются в полость мошонки при рождении или на первом году жизни. Если этот процесс задерживается или яички не опустились в мошонку, создаются неблагоприятные условия, способствующие развитию дегенеративных изменений. Чем глубже и дольше яичко расположено в брюшной полости, тем сильнее нарушается сперматогенная (репродуктивная) функция мужчины.
Классификация и стадии развития рака яичка
Среди опухолей яичка преобладают новообразования (95 %) имеющие герминогенное (зародышевое/эмбриональное) происхождение, которые в 45 % случаев представлены семиномами и в 5-10 % — тератомами [7] . Тератома и семинома имеют разное гистологическое строение. Семинома — это злокачественная опухоль, происходящая из клеток сперматогенного эпителия яичка, а тератома — это опухоль, имеющая сложное строение и состоящая из различных клеточных и органоидных компонентов.
Читайте также: Иглы орган 130 705н для пошива каких тканей
Другие формы новообразований яичка, такие как эмбриональный рак, хориокарциномы и редкие формы герминогенных опухолей встречаются существенно реже.
В настоящее время в клинической практике используется морфолологическая классификация Всемирной организации здравоохранения (2016 год) [7] .
1) Герминогенные опухоли бывают следующих видов:
- внутриканальцевая герминогенная неоплази;
- семинома (включая опухоли с клетками, синцитиотрофобласта);
- сперматоцитная семинома (с наличием или без саркоматозного компонента);
- эмбриональная карцинома;
- опухоль желточного мешка (эмбриональный рак инфантильного типа, опухоль эндодермального синуса);
- хориокарцинома;
- Тератома (зрелая, незрелая, со злокачественным компонентом);
- Смешанные опухоли с наличием более 1 гистологического типа
2) Опухоли стромы полового тяжа/гонадные стромальные опухоли:
- опухоли из клеток Лейдига;
- злокачественные опухоли из клеток Лейдига;
- опухоль из сустентоцитов (клеток Сертоли): бывают с высоким содержанием липидов, склерозирующие, кальцифицирующие крупноклеточные;
- злокачественные опухоли из клеток Сертоли;
- гранулезоклеточные опухоли: взрослого типа или ювенильного типа;
- опухоли группы теком-фибром;
- другие опухоли стромы полового тяжа либо гонадные стромальные опухоли: неполностью дифференцированные, смешанные;
- опухоли содержащие герминогенные клетки и клетки стромы полового тяжа.
3) Разные неспецифические стромальные опухоли:
- яичниковые эпителиальные опухоли;
- опухоли собирательных протоков и сети яичка;
- опухоли (доброкачественные и злокачественные) неспецифической стромы.
Стадирование опухолей яичка осуществляется в соответствии с TNM-классификацией (Tumor — первичная опухоль, Node — метастазы в региональные лимфатические узлы, Metastases — отдалённые метастазы) [7] . Ключевыми моментами являются: степень распространения первичной опухоли в пределах яичка (категория T); распространение на региональные лимфатические узлы (категория N); распространение в другие органы (категория M); уровень маркеров сыворотки крови — АФП, ХГ, ЛДГ.
Стадии заболевания подразделяют на основании наличия и степени повышения концентрации маркеров в сыворотке крови.
Стадия 0. Клетки с отклонениями своей структуры (атипичные клетки) обнаруживаются в семенных извитых канальцах (в пределах яичка). Концентрация маркеров в сыворотке крови в пределах нормы. В научной литературе стадия 0 называют внутрипротоковую герминогенную неоплазию.
Стадия I. Обнаруживаются опухолевые клетки. Стадия подразделяется на IA, IB и IS.
На стадии IA опухоль ограничена яичком и придатком без распространения на кровеносные и лимфатические сосуды. Концентрация маркеров в сыворотке крови в пределах нормы.
На стадии IB опухоль ограничена яичком и придатком, распространяется на кровеносные и лимфатические сосуды, или опухоль прорастает через оболочку яичка. Либо же распространяется на семенной канатик с или без распространения на кровеносные и лимфатические сосуды. В другом случае новообразование затрагивает мошонку с распространением на кровеносные и лимфатические сосуды, либо без него. Концентрация маркеров в сыворотке крови в пределах нормы.
На стадии IS опухоль располагается в пределах яичка, может распространяться на семенной канатик и мошонку, но при этом уровни маркеров варьируются от чуть выше нормальных до высоких.
Стадия II. Стадия подразделяется на IIA, IIB и IIC.
На стадии IIA опухоль располагается в пределах яичка, может распространяться на семенной канатик, мошонку; имеются метастазы в одном или нескольких лимфатических узлах до двух сантиметров в наибольшем измерении. Концентрация маркеров в сыворотке крови в пределах нормы или чуть выше нормы.
На стадии IIB опухоль располагается в пределах яичка, может распространяться на семенной канатик, мошонку; имеются метастазы в одном или нескольких лимфатических узлах до пяти сантиметров в наибольшем измерении. Концентрация маркеров в сыворотке крови в пределах нормы или чуть выше нормы.
На стадии IIC опухоль располагается в пределах яичка, может распространяться на семенной канатик, мошонку; имеются метастазы в лимфатических узлах более пяти сантиметров в наибольшем измерении. Концентрация маркеров в сыворотке крови в пределах нормы или чуть выше нормы.
Стадия III. Стадия подразделяется на IIIA, IIIB и IIIC.
На стадии IIIA опухоль располагается в пределах яичка, может распространяться на семенной канатик, мошонку; имеются метастазы в одном или нескольких лимфатических узлах от двух сантиметров и более пяти; опухоль распространяется в отдаленные лимфатические узлы и лёгкие. Концентрация маркеров в сыворотке крови в пределах нормы или чуть выше нормы.
На стадии IIIB опухоль располагается в пределах яичка, может распространяться на семенной канатик, мошонку; имеются метастазы в одном или нескольких лимфатических узлах более пяти сантиметров; опухоль распространяется в отдаленные лимфатические узлы и легкие. Концентрация маркеров в сыворотке крови умеренно выше нормы.
На стадии IIIC опухоль располагается в пределах яичка, может распространяться на семенной канатик, мошонку; имеются метастазы в одном или нескольких лимфатических узлах более пяти сантиметров (либо же имеются метастазы в одном или нескольких лимфатических узлах более пяти сантиметров и опухоль распространяется в отдаленные лимфатические узлы и лёгкие), при этом концентрация маркеров в сыворотке крови значительно выше нормы. В некоторых случаях на этой стадии метастазы поражают другие органы (печень, кости), при этом уровень маркеров может варьироваться от нормальных до высоких.
Осложнения рака яичка
Помимо часто встречающихся осложнений, связанных с распространением метастазов, приблизительно у 50% мужчин с раком яичка нарушается сперматогенез в той или иной степени, что может привести к бесплодию [2] [5] [8] .
До лечения всем мужчинам, желающим сохранить свою фертильность, должна быть предложена криоконсервация (заморозка) спермы. Криоконсервацию спермы необходимо выполнить перед выполнением лучевых методов исследования, чтобы избежать радиационного воздействия на сперматозоиды. После химиотерапии концентрации фолликулостимулирующего и лютеинизирующего гормонов повышаются, а концентрации тестостерона снижается. Это приводит к развитию азооспермии, т.е. отсутствию сперматозоидов, у некоторых пациентов процесс бывает обратимым.
Пациентам рекомендуется не пытаться зачать ребенка в течение 6-12 месяцев после адъювантного химиотерапевтического лечения (т ерапии, направленной на уничтожение отдаленных микрометастазов, проводится после операции по удалению опухоли) [14] .
Диагностика рака яичка
В некоторых случаях мужчины обнаруживают рак яичка самостоятельно во время самопроверки органов мошонки. В других врач уролог обнаруживает новообразование во время обычного физикального осмотра. При постановке диагноза важно учитывать, что только в 1-2% случаев происходит поражение яичек с двух сторон [8] . Обследование пациентов с подозрением на рак яичка начинается со сбора анамнеза (истории болезни) и общего осмотра. Лабораторные анализы и инструментальные методы исследования при диагнотстике рака яичек следующее:
- ультразвуковое исследование (УЗИ) мошонки и яичек, забрюшинного пространства и органов малого таза. При ультразвуковом иследовании мошонки происходит подтверждается или исключается опухоль во втором яичке, оценивается состояние забрюшинных лимфатических узлов, выявляются изменения в органах брюшной полости [5][8] .
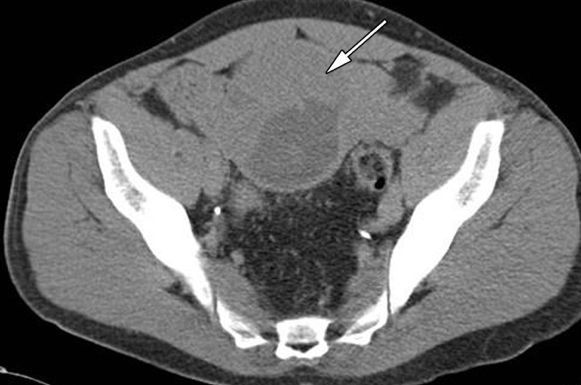
- компьютерная и магнитно-резонансная томография (КТ и МРТ) забрюшинного пространства, органов малого таза и брюшной полости. Магнитно-резонансная томография имеет более высокую чувствительность и специфичность, чем ультразвуковое исследование, и позволяет достоверно проводить дифференциальную диагностику между семиномой и несеминомными опухолями [9] .
- рентгенологическое исследование или КТ органов грудной клетки, выполненное в двух проекциях при подозрении на наличие метастазов;
- КТ или МРТ головного мозга при метастатическом поражении лёгких и повышенном уровне хорионического гонадотропина (более 50 000 МЕ/мл);
Читайте также: Подкожный инфильтрат мягких тканей
- определение уровня сывороточных маркеров (онкомаркеров), таких как α-фетопротеин (АФП), β-хорионический гонадотропин (β-ХГ), лактатдегидрогеназа (ЛДГ). Сывороточные маркеры бывают повышены у 90% пациентов при наличии несеминомных опухолей яичка [10] . Онкомаркеры являются прогностическими факторами и способствуют диагностике, определению стадии и прогнозированию рака яичка до и после операции по удалению опухоли. α-фетопротеин и β-хорионический гонадотропин бывают повышены у 50-70% и у 40-60% пациентов соответственно [10] . При семиноме у 30% пациентов имеется повышенный уровень β-хорионического гонадотропина. Лактатдегидрогеназа является менее специфичным маркером, ее концентрация пропорциональна размеру опухоли и может быть повышена у 80% пациентов с прогрессирующим заболеванием. Важно помнить, что отрицательные уровни маркеров сывороточных опухолевых маркеров не исключают диагноз рак яичка;
- биопсию при раке яичка выполняют в следующих случаях: опухоль локализуется в обеих яичках; опухоль единственного яичка в случае, когда не изменен уровень гормонов и сывороточных онкомаркеров; при подозрении на злокачественное новообразование лимфоидной ткани.
Лечение рака яичка
Рак яичек излечим даже при наличии метастатической болезни, для лечения используются современные химиотерапевтические схемы, лучевая терапия, хирургическое лечение и их комбинации [2] [3] [5] . Рак яичка — это наиболее поддающимся лечению вид рака, и прогноз его дальнейшего развития один из самых благоприятных среди онкологических заболеваний.
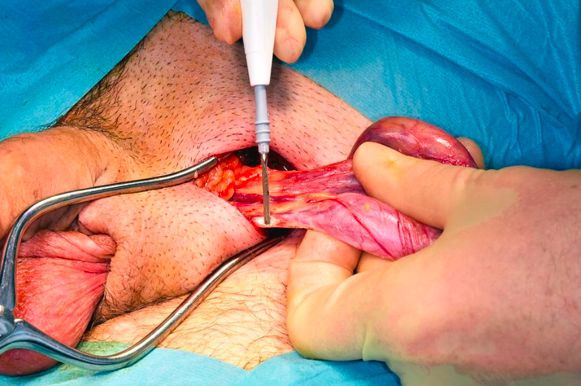
Стандартная тактика лечения рака яичка на I стадии — это проведение орхифуникулэктомии (операции по удалению опухоли вместе с яичком), в комбинации с лучевой терапией и химиотерапией (при семиномах) или же выполнение двух курсов химиотерапии (при несеминомных опухолях) [2] [5] [3] .
Выполнение орхофуникулэктомии (удаление яичка с семенным канатиком) преследует несколько целей:
- удаление первичного очага опухоли;
- патоморфологическая верификация диагноза. Ткань, получаемая в результате операции, помогает получить важную гистопатологическую информацию, на основе которой можно предсказать риск наличия скрытых лимфатических и висцеральных метастазов;
- определение стадии онкологического процесса;
- дальнейшее определение тактики лечения с учётом полученных результатов патоморфологического исследования.
Орхофуникулэктомию выполняют через паховый доступ [2] [5] . Через несколько дней (5-7) после выполнения операции определяют уровень сывороточных онкомаркеров. Сохранение повышенной концентрации маркеров свидетельствует о наличии субклинических (скрытых) метастазов.
При семиноме I стадии после проведения операции проводят лучевую терапию, направленную на парааортальные и ипсилатеральные лимфатические узлы. В некоторых случаях прибегают к адъювантной химиотерапии. При выполнении химиотерапии используют следующие препараты: цисплатин, этопозид, блеомицин, карбоплатин, ифосфамид, паклитаксел, гемцитабин, оксалиплатин [4] [14] .
В лечении распространённой семиномы (стадия IIа и IIb) после проведения орхофуникулэктомии проводят лучевую терапию. На стадии IIb возможно проведение трех курсов альтернативной химиотерапии в адъювантном режиме.
В лечении несеминомных герминогенных опухолей яичка I стадии 70 % пациентов могут быть излечены после выполнения только орхофуникулэктомии. У 30 % пациентов присутствуют не выявленные метастазы, которые в дальнейшем могут вызывать рецидивы [14] . В подобных случаях прибегают к выполнению забрюшинной лимфденэктомии (удалению лимфоузлов) или химиотерапии.
Лечение несеминомных герминогенных опухолей яичка II стадии начинают с проведения нескольких курсов химиотерапии с последующим проведением хирургического лечения, направленного на удаление опухолевых масс. Если положительного эффекта достичь не удаётся, выполняют забрюшинную лимфаденэктомию [2] .
Несеминомные герминогенные опухоли яичка с отдаленными метастазами лечат с проводением индукционной (предоперационной) химиотерапии, в дальнейшем выполняют забрюшинную или медиастинальную лимфаденэктомию, а также удаление всех опухолевых очагов. При неэффективности меняют схему химиотерапии [2] [5] .
Для лечения рака яичка важно регулярное динамическое наблюдение и обследование. На протяжении нескольких лет после операции необходимо проводить контрольные исследования: анализ АФП (альфа-фетопротеина), ХГЧ (хорионического гонадотропина человека), ЛДГ (лактатдегидрогеназы), а также УЗИ или КТ брюшной полости и забрюшинного пространства, рентгенографию или КТ грудной клетки.
Прогноз. Профилактика
Прогноз заболевания рака яичка определяется гистологическим вариантом строения опухоли, стадией онкологического процесса (TNM), концентрацией сывороточных онкомаркеров (АФП, ХГ, ЛДГ) и уровнем локализации метастазов. Выживаемость пациентов после проведённого лечения при раке яичка очень высока. Чем раньше обнаружен рак яичка, тем больше шансов у пациента выжить через пять лет после постановки диагноза. У 67 % пациентов рак яичка диагностируется на ранней стадии и пятилетняя выживаемость при локализованном (без метастазов) раке яичка составляет 99,3 % [2] [5] .
Для профилактики и ранней диагностики мужчинам важно владеть навыками самообследования яичек, регулярно посещать врача-уролога, исключать травмы органов мошонки и вовремя выполнять хирургическое лечение крипторхизма (неопущения яичка).
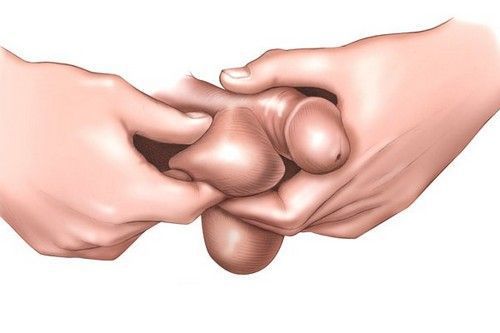
Самообследование яичек лучше всего проводить стоя, после или во время приёма душа, когда органы максимально расслаблены. Необходимо осторожно взять мошонку в руки и нащупать яичко, далее провести по его поверхности пальцами. Нормальное яичко на ощупь должно быть плотным, иметь гладкую поверхность, без уплотнений и припухлостей. Процедура не должна вызывать дискомфорта и болезненности. Сзади каждого яичка должны прощупываться эластичные канатики (эпидимис). Как правило, одно яичко (обычно левое) может находиться немного ниже другого и немного отличаться по размеру, что является нормой. Данную манипуляцию, направленную на раннее выявления опухолей, желательно проводить всем мужчинам в возрасте от 15 до 40 лет каждый месяц, а планово посещать врача-уролога необходимо каждые полгода.
- Свежие записи
- Балкон в многоквартирном доме: является ли он общедомовым имуществом?
- Штраф за остекление балкона в 2022: что это и как избежать наказания
- Штраф за мусор с балкона: сколько заплатить за выбрасывание окурков
- Оформление балконного окна: выбираем шторы из органзы
- Как выбрать идеальные шторы для маленькой кухни с балконом
