Саркома Юинга и PNET представляют семейство круглоклеточных сарком с разной степенью нейроэктодермальной дифференцировки. Это относительно редкие злокачественные опухоли, наиболее часто встречающиеся в первые три десятилетия жизни.
В клинике у большинства пациентов отмечается местный или регионарный болевой синдром. В последующем появляется отек и увеличение объема пораженного сегмента. Болевой синдром присутствует в ночное время и во время покоя; выраженная боль механического характера или связанная с нагрузкой может свидетельствовать о развитии патологического перелома. У многих пациентов возникают симптомы и признаки гнойного процесса.
Опухоли характеризуются инфильтративным ростом с широкой зоной инвазии в окружающую кость, с типичной диафизарной и метадиафизарной локализацией в длинных трубчатых костях, однако также могут поражаться и плоские кости, например, кости таза и лопатка.
Гистологически опухоли представлены небольшими круглыми клетками с голубой цитоплазмой. Саркома Юинга считается высокозлокачественной опухолью. Клетки опухоли обычно одинаковой формы и характеризуются небольшой митотической активностью.
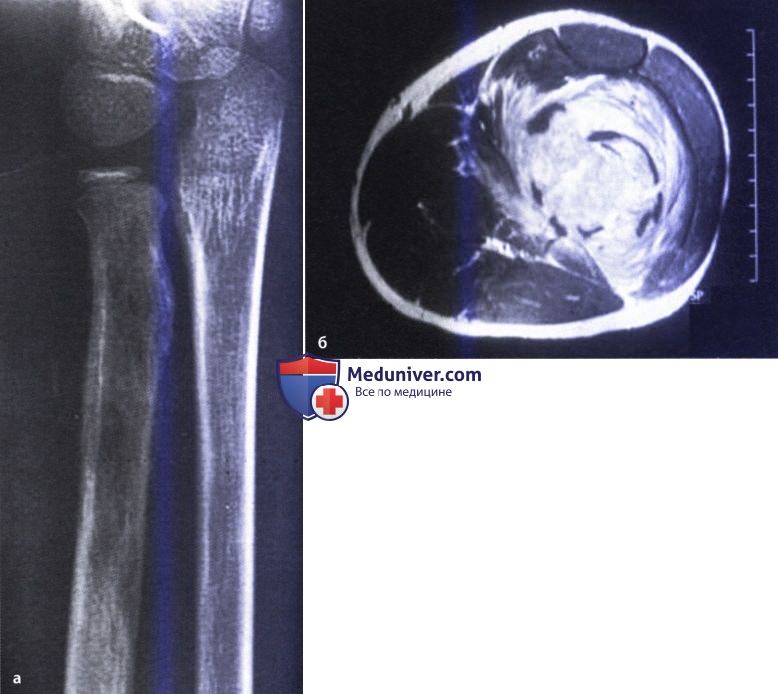 На рентгенограмме представлена саркома Юинга проксимальной трети лучевой кости (а).
На рентгенограмме представлена саркома Юинга проксимальной трети лучевой кости (а).
Обратите внимание на инфильтративный характер роста, широкую зону инвазии и периостальную реакцию.
На МРТ (б) выявлена деструкция костной ткани и большой объем мягкотканого компонента опухоли. 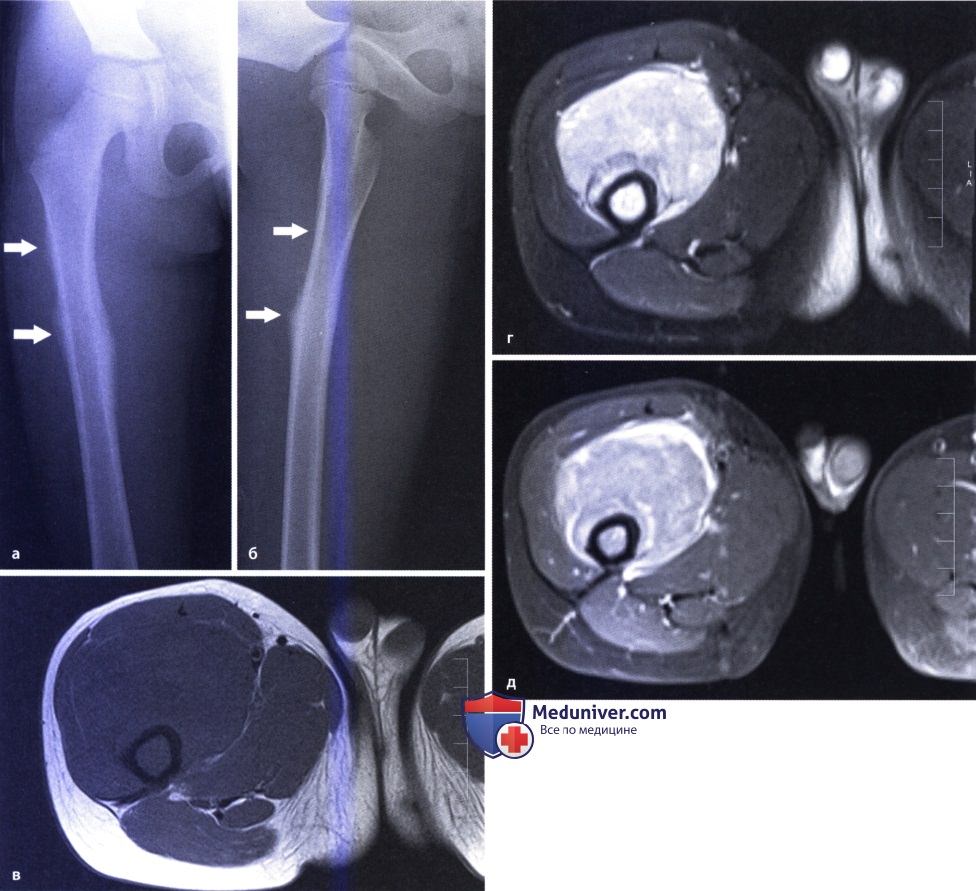 Рентгенограммы бедра в прямой (а) и боковой (б) проекциях: агрессивное поражение проксимальной трети бедра.
Рентгенограммы бедра в прямой (а) и боковой (б) проекциях: агрессивное поражение проксимальной трети бедра.
Обратите внимание на пластинчатые периостальные наслоения и широкую зону распространения процесса. МРТ: обратите внимание на большой объем экстраоссального компонента.
У большинства пациентов со злокачественными опухолями костей на момент обращения уже имеется экстраоссальное распространение опухоли.
Обратите внимание на характеристики МР-сигнала: низкий в Т1-режиме (в), высокий в Т2-режиме (г) и значительное усиление сигнала при контрастировании гадолинием (д). 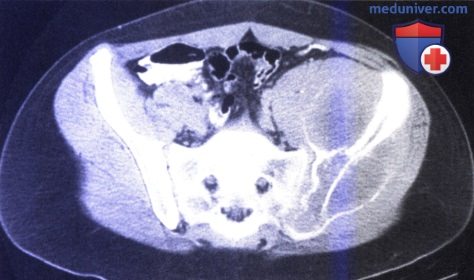 КТ-срез—саркома Юинга костей таза с деструкцией костей и большим объемом внутритазового мягкотканого компонента.
КТ-срез—саркома Юинга костей таза с деструкцией костей и большим объемом внутритазового мягкотканого компонента. 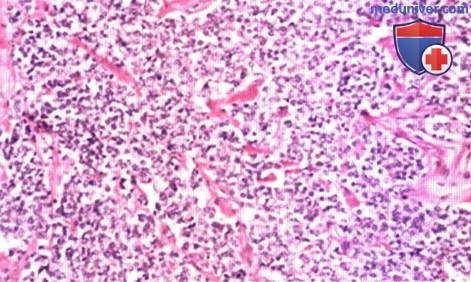 Микрофотограмма с малым увеличением. Однородная популяция небольших клеток синего цвета.
Микрофотограмма с малым увеличением. Однородная популяция небольших клеток синего цвета. 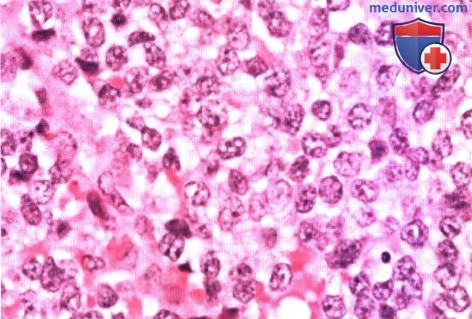 При большем увеличении видны одинаковые клетки, ядра клеток отличаются хорошо заметными ядрышками.
При большем увеличении видны одинаковые клетки, ядра клеток отличаются хорошо заметными ядрышками. 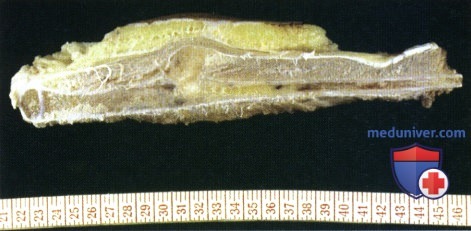 Макропрепарат саркомы Юинга малоберцовой кости.
Макропрепарат саркомы Юинга малоберцовой кости.
Редактор: Искандер Милевски. Дата публикации: 15.7.2020
Саркомы мягких тканей
Вам поставили диагноз: саркома мягких тканей?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать — вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Филиалы и отделения, где лечат саркомы мягких тканей
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел торакоабдоминальной онкологии
Заведующий отделом д.м.н. Рябов Андрей Борисович
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение комбинированного лечения опухолей костей, мягких тканей и кожи
Заведующий отделения: Александр Александрович Курильчик
Что такое саркома мягких тканей?
Саркома — это заболевание мягких тканей, характеризующееся высокозлокачественным активным течением.
I. Эпидемиология
Саркомы мягких тканей — это опухоли внескелетной соединительной ткани тела человека, т.е. связок, сухожилий, мышц и жировой ткани, происходящие из примитивной мезодермы. В эту группу также включены опухоли из шванновских клеток примитивной эктодермы и эндотелиальных клеток, выстилающих сосуды и мезотелий. Эта разнородная группа опухолей объединена из-за схожести морфологической картины, механизмов возникновения и клинических проявлений. Саркомы висцеральных органов встречаются крайне редко в молочной железе, почках, предстательной железе, легких и сердце и отличаются большей чувствительностью к режимам лечения, использующимся для лечения сарком, а не опухолей эпителиальной природы тех же органов.
1. Заболеваемость
Саркомы костей и мягких тканей — сравнительно редкая группа опухолей. В России ежегодно регистрируется около 10 000 новых случаев, что составляет 1 % всех злокачественных новообразований. Заболеваемость составляет 30 случаев на 1 000 000 населения, 80% составляют саркомы мягких тканей. В детском возрасте частота выше и составляет 6,5%, занимая 5-е место по заболеваемости и смертности.
2. Этиология
Генетическая предрасположенность играет роль в следующих случаях:
— невоидный базально-клеточный синдром (синдром Горлина) — это аутосомно-доминантное заболевание, характеризующееся кожными проявлениями в виде множественных базально-клеточных карцином, эпидермоидных кист, вдавлениями кожи на ладонях и стопах, а также кистами нижней и верхней челюстей, ребер, позвонков, короткими пястными костями, фибромами яичников и гипертелоризмом. Наиболее часто возникают медуллобластома и фибросаркома челюсти;
— нейрофиброматоз (болезнь фон Реклингхаузена) — аутосомно-доминантное заболевание, характеризующееся наличием множественных нейрофибром, веснушками аксилярной области и гигантскими невусами, а также билатеральными акустическими невромами, менингеомами, фиброзной дисплазией костей. Наиболее часто возникают нейрофибросаркома (10—15%), злокачественная неврилемома (5%), феохромоцитома, астроцитома и глиома;
— туберозный склероз (болезнь Борневилля) — аутосомно-доминантное нарушение с кожными проявлениями в виде гипопигментированных макул, аденом сальных желез, паховых фибром, также характеризуется проявлениями эпилепсии, задержкой умственного развития, гамартомами головного мозга, почек, печени, надпочечников, поджелудочной железы и сердца (у большинства пациентов выявляется рабдомиома сердца), наиболее часто возникают астроцитомы и глиобластомы;
Читайте также: Ткань рогожка для дивана темно серый
— синдром Гарднера — аутосомно-доминантное заболевание, проявляющееся кожными изменениями в виде дермоидных или эпидермоидных кист, кист сальных желез, липом, фибром и десмоидов, а также полипами толстой кишки, множественными остеомами, включая кости черепа и челюсти. Очень часто встречается аденокарцинома толстой кишки;
— синдром Вернера (прогерия) — аутосомно-рецессивное нарушение, характеризующееся преждевременным старением с изменениями кожи по типу склеродермии, облысением, трофическими язвами конечностей. Наиболее часто возникают саркомы и менингеомы (10%).
У пациенток с наличием вторичного лимфостаза после мастэктомии с лимфодиссекцией значительно повышается риск развития ангиосарком (синдром Стьюарда—Тревеса).
Травма
Этиологическая связь между травмой и саркомами отсутствует. У большинства пациентов травма привлекает внимание к выросшей опухоли и является совпадением.
Канцерогены
Отмечено увеличение количества случаев ангиосарком у пациентов, работавших с винилхлоридом и мышьяком. Исследования не показали зависимость частоты возникновения сарком от таких канцерогенов, как хлорфенолы и феноксиуксусные кислоты.
Радиация
Радиоиндуцированные саркомы встречаются редко и могут возникать в тканях, подверженных ионизирующему излучению. Остеосаркома и злокачественная фиброзная гистиоцитома являются наиболее часто встречающимися гистологическими подтипами. Эти опухоли обычно возникают через 6—30 и более лет после проведенного облучения (медиана 10 лет) и крайне редко встречаются в ранние сроки (2—4 года). Общая доза облучения, режим фракционирования и вид радиации влияют на заболеваемость. Алкилирующие агенты (циклофосфамид и т.п.) в комбинации с лучевой терапией также увеличивают риск возникновения вторичных злокачественных новообразований.
Иммуносупрессия. Наиболее частым примером является саркома Капоши у больных СПИДом, ХЛЛ и аутоиммунной гемолитической анемией, а также больных после трансплантации органов.
Вирусная этиология. Вирус гепреса 8-го типа (HHV8) выявляется у больных СПИДом; ДНК HHV8 выявлялась в кожных образованиях гомосексуальных мужчин, не инфицированных ВИЧ, при классической и эндемической (африканской) формах саркомы Капоши.
II. Локализация сарком мягких тканей
1. Саркомы мягких тканей конечностей составляют 60% от общего числа и возникают на нижних и верхних конечностях в соотношении 3:1. Около 75% сарком (включая саркомы костей) возникают в области коленного сустава (рис.1).


Рис 1. Липосаркома мягких тканей правого бедра.
2. Саркомы головы и шеи возникают редко, с частотой не более 10%.
3. Саркомы туловища и забрюшинного пространства — около 30%, при этом 40% составляют забрюшинные опухоли.
III. Морфология
1. Трансформация и дедифференцировка доброкачественной опухоли мягких тканей в злокачественную встречается редко. Различия в частоте встречаемости различных гистологических подтипов сарком мягких тканей обусловлены разными заключениями патоморфологов, а не вариабельной частотой встречаемости разных подтипов.
2. Биология каждого подтипа опухоли может варьировать от доброкачественной без метастатического потенциала, более агрессивной с местноинвазивным ростом, до злокачественной с высоким метастатическим потенциалом. Для каждого гистологического подтипа сарком тенденция к метастазированию напрямую зависит от размера и степени злокачественности опухоли. Так, высокозлокачественные опухоли размером более 5 см считаются опухолями с очень высоким потенциалом метастазирования и наоборот.
3. Основными характеристиками злокачественности являются: частота митозов, морфологическая характеристика клеточного ядра, клеточность. Клеточная анаплазия, или полиморфизм, и наличие некрозов являются наиболее важными факторами для выставления степени злокачественности. Установление степени злокачественности является субъективной процедурой, поэтому некоторые патоморфологи предпочитают классифицировать саркомы на 2 типа: high grade или low grade. В разных классификациях используют 3-ю или 4-ю степень.
4. Цитогенетика: хромосомные изменения описаны во многих саркомах. В настоящее время их идентификация используется только для более тщательной диагностики того или иного гистологического подтипа. Клинического применения эти данные пока не получили.
IV. Местно-агрессивные опухоли мягких тканей
1. Нодулярный фасциит — псевдосаркоматозный, или пролиферативный, фасциит лечится простым иссечением. Морфологически дифференциальный диагноз проводится с фибросаркомой. Эта опухоль, как правило, не превышает 5 см в диаметре, обычно бессимптомна, с момента появления растет очень быстро до указанного размера, затем рост замедляется, и наступает плато.
2. Атипичная липоматозная опухоль — синоним липосаркомы 1-й степени злокачественности. Не обладает метастатическим потенциалом, но требует широкого иссечения в связи с высоким риском местного рецидивирования. Обычно возникает в брюшной полости или забрюшинном пространстве, может достигать больших размеров и вызывать сложности при удалении из-за близости к внутренним органам. Эта опухоль может дедифференцироваться в злокачественную фиброзную гистиоцитому (дедифферен-цированная липосаркома).
3. Десмоид — опухоль низкой степени злокачественности, характеризующаяся инвазивным ростом. Синонимы: агрессивный фиброматоз или мышечно-апоневротический фиброматоз. Требует широкого иссечения, так как при положительном/пограничном крае резекции высока частота местных рецидивов. Лучевая терапия помогает достичь лучшего локального контроля, применяется в первичном лечении рецидивных опухолей или в качестве адъюванта после хирургического иссечения. В лечении пациентов с рецидивами в облученной зоне или требующим обширных резекций, или с нерезектабельными опухолями возможно проведение системной химиотерапии. Использование тамоксифена дает 15—20% объективных ответов, доксорубицин в комбинации с дакарбазином — более 60%. Имеются данные об эффективности еженедельного введения метотрексата в низких дозах. Ответы, как правило, медленные и отсроченные.
4. Гигантоклеточная опухоль сухожилий и синовиальных оболочек возникает на кисти и требует обычного иссечения. Если вовлечены крупные суставы, то может быть использована тотальная синовиумэктомия. Иногда эти опухоли вызывают эрозию костных структур и рентгенологически могут выглядеть как первичные опухоли костей.
Читайте также: Плотная шелковая ткань для пальто 8 букв кроссворд
V. Часто встречающиеся саркомы мягких тканей
1. Злокачественная фиброзная гистиоцитома (ЗФГ) является наиболее часто встречающейся саркомой мягких тканей. Возникает в возрастной группе 50—70 лет. Морфологически характеризуется большой клеточностью и плеоморфизмом, имеет очень агрессивное течение. Миксоидный вариант (в настоящее время миксофибросаркома) течет менее агрессивно.
2. Рабдомиосаркома — различают 3 типа: плеоморфная, альвеолярная и эмбриональная. Эмбриональная является наиболее часто встречающимся гистологическим подтипом у детей. Это системное заболевание, и после постановки диагноза лечение начинается с системной химиотерапии, далее — оперативный этап или лучевая терапия для достижения локального контроля с последующей послеоперационной химиотерапией. Плеоморфный вариант обычно возникает во взрослом возрасте, отличается плохим прогнозом и крайне низким процентом излечения.
3. Липосаркома — миксоидная липосаркома является аналогом липосарком 2-й степени злокачественности, характеризуется вялотекущим течением и может метастазировать в мягкие и жировые ткани различных локализаций и брюшную полость. Плеоморфная липосаркома — это опухоль 3-й степени злокачественности (G3), возникает, как правило, на конечностях и метастазирует в легкие.
4. Лейомиосаркома возникает из гладкомышечных клеток, может локализоваться в любой части организма, беря начало из гладкомышечных клеток сосудистой стенки. Наиболее часто возникает в матке или органах ЖКТ. Лейомиосаркомы ЖКТ редко отвечают на химиотерапию, в то время как лейо-миосаркомы матки чувствительны к ифосфамиду с доксорубицином и комбинации гемзара с таксотером. Лейомиосаркомы кожи и подкожно-жировой клетчатки относятся к достаточно доброкачественным опухолям, не метастазируют и лечатся только хирургическим методом.
5. Синовиальная саркома. Гистологически выделяют 2 вида — монофазная и бифазная. Обычно возникает на конечностях, однако может быть также на туловище, брюшной стенке или внутренних органах. Отличается агрессивным ростом и хорошей чувствительностью к химиотерапии. В 1/3 случаев на рентгенограммах обнаруживают кальцинаты.
6. Нейрофибросаркома — злокачественная опухоль оболочек периферических нервов, или злокачественная шваннома. Часто возникает у пациентов с болезнью Реклингаузена. В 50% возникает у больных с нейрофиброматозом.
7. Ангиосаркома — опухоль сосудистого происхождения. Лимфангиосаркомы встречаются редко, часто бывают вторичными после мастэктомии из-за хронического лимфостаза. Гемангиосаркомы могут возникать в любых частях тела, но наиболее часто встречаются в коже и поверхностных мягких тканях головы и шеи.
8. Гемангиоперицитома встречается крайне редко, характеризуется вялотекущим ростом и местным рецидивированием. Гистологически обладает сходством с синовиальной саркомой.
9. Альвеолярная саркома мягких тканей. Клеточная природа происхождения неизвестна. Во взрослом возрасте опухоль наиболее часто выявляется в толще мышц бедра, в детском возрасте, как правило, — в области головы и шеи.
10. Эпителиоидная саркома чаще встречается в виде опухолевого образования дистальных отделов конечностей, исходя из апоневротических структур. Высока частота метастазирования в кожу, ПЖК, жировую ткань, кости и лимфатические узлы. Местные рецидивы обычно возникают выше места предыдущей операции (рис.2).

Рис.2. Эпителиоидная саркома мягких тканей правой голени.
VI. Диагностика
Симптомы и проявление болезни
Симптомы саркомы мягких тканей, которые расположены поверхностно, проявляются:
• растущим отеком в сопровождении сильных болей;
• недостаточностью и нарушением функциональной работы органа из-за растущей опухоли;
• утратой двигательной функции (передвижения) при образовании мягких тканей и/или костей конечностей;
• патологическими костными переломами.
Признаки глазничных онкологических узлов характерны выбуханием кнаружи глазных яблок без ощущения боли. Но при отеке век и местном сдавливании появляется боль, нарушается зрение.
Если саркома мягких тканей выявлена рядом с носом, симптомы проявляются в виде заложенности носа, который не проходит на протяжении длительного периода. Если на фоне болевых ощущений нарушается общее самочувствие, пассаж мочи, появились запоры, у женщин — вагинальные кровотечения, определяется кровь в моче, тогда подозревается мышечная саркома половых органов и путей, выводящих мочу.
Иногда только по снимкам замечают онкологическое образование в органах, при пальпации или при заметном выпирании опухолевой массы, поскольку симптомы отсутствуют. Саркома мышц у основания черепа повреждает черепно-мозговые нервы и их функциональное предназначение. Больные часто жалуются на двоение предметов, паралич лицевого нерва.
При прорастании опухоли в ткани:
• повышается температура тела;
• появляется слабость и беспричинно снижается масса тела;
• нарушается кровообращение, проявляются признаки гангрены или профузных кровотечений за счет сдавливания или прорастания сосудов;
• конечности слабеют и сильно болят в связи с повреждением и сдавливанием нервов;
• появляются трудности с проглатыванием пищи и дыханием за счет сдавливания мускулатуры шеи и органов средостения;
• рядом с опухолью увеличиваются лимфатические узлы.
Диагностика сарком мягких тканей должна проводиться без промедлений. При осмотре кожи обнаруживают бугристый округлый желтоватый или серый узел. Он может иметь разную плотность и консистенцию. Мягкие узлы бывают при липосаркомах, плотные – при фибросаркомах, желеобразные образования – при миксомах.
На ранних этапах развития, на образованиях отсутствует капсула, но при росте они раздвигают вокруг себя ткани. При их сдавливании образуется ложная капсула, которую можно пропальпировать. Если опухоль развивается глубоко в мышцах, то визуально она незаметна, и обнаружить ее трудно. В этих случаях проводят цитологическое исследование проб, полученных при биопсии, а также смывов жидкостей.
Читайте также: Выжигание по ткани для одежды
Позитронной эмиссионной томографией (ПЭТ) с использованием радиоактивной глюкозы уточняется распространение онкопроцесса по организму. Также проводят:
• рентгенографическое исследование ткани костей, суставов, чтобы обнаружить метастазы или исключить их;
• УЗИ мягких тканей или органов внутри грудины и брюшины;
• МРТ/КТ мягкотканевых опухолей (рис.3 и 4);
• ультразвук или томографию;
• ангиографию с применением контрастного вещества, определяющего скопление сосудов в эпицентре опухоли, нарушение кровообращения ниже опухоли;
• анализ крови на онкомаркер на саркому мягких тканей.


Рис. 3. МРТ картина саркомы мягких тканей правого бедра


Рис. 4. КТ картина саркомы мягких тканей правого бедра
Иммуногистохимический анализ выполняют при использовании таких маркеров, как: цитоспецифические (актин саркомерный и гладкомышечный), тканеспецифические (белок промежуточного филамента, коллаген, ламинин), маркеры пролиферации (ядерный белок клеток — PCNA, Ki67).
Также используются маркеры гормонов, ферментов, вирусных агентов.
Радиоизотопные методы диагностики эффективны для глубоко расположенных сарком в клеточном пространстве или полостях. Опухолевыми клетками активно поглощается радиоактивная глюкоза и тогда ее легко определить. Биопсия позволяет исследовать образец пораженной ткани под микроскопом, уточнить вид и низкую, промежуточную или высокую степень злокачественности
До проведения терапии проверяют работу сердца (ЭКГ и ЭхоКГ), состояние головного мозга — (ЭЭГ), слуха – аудиометрий, состояние почек
VII. Лечение
1. Хирургическое лечение:
Саркомы мягких тканей развиваются в капсуле, которая раздвигает окружающие ткани в процессе роста опухоли. Эта оболочка не является истинной, так как инфильтрирована опухолевыми клетками и носит название псевдокапсулы. В ходе оперативного вмешательства необходимо выполнить удаление опухоли согласно онкологическим принципам вместе с псевдокапсулой, не вскрывая ее, в противном случае резко возрастает риск развития рецидива. Тщательный гемостаз также крайне важен, распространение опухолевых клеток в пределах границ послеоперационной гематомы происходит быстро, и вероятность рецидива очень велика. В таких случаях обязательно проведение послеоперационной лучевой терапии. Удаление опухоли должно быть выполнено единым блоком с отрицательными краями резекции. Для обеспечения лучшего локального контроля при саркомах высокой степени злокачественности в послеоперационном периоде может быть проведена лучевая терапия при расположении опухолей на конечностях и туловище. Абсолютно отрицательных краев резекции трудно достичь при выполнении оперативных вмешательств при забрюшинных саркомах. В большой зоне ложа удаленной опухоли потенциально могут находиться опухолевые клетки, однако использование послеоперационной лучевой терапии в цитотоксической дозе может быть невозможно в связи с низкой толерантностью внутренних органов, таких как печень, почки и ЖКТ. Рутинное использование послеоперационной лучевой терапии при первичных забрюшинных саркомах не рекомендуется.
2. Лучевая терапия и предоперационная лучевая терапия показала преимущества в виде возможного уменьшения размеров опухоли и улучшения условий оперирования, меньшего поля облучения (опухоль + края резекции по сравнению с ложем удаленной опухоли + края резекции) и меньшей дозы облучения (обычно 50—54 Гр). При этом основным отрицательным моментом является высокий процент послеоперационных осложнений инфекционного характера.
Послеоперационная лучевая терапия показала преимущества в отсутствии послеоперационных осложнений, связанных с заживлением раны; весь образец опухоли доступен для исследования патоморфологом и оценки истинных размеров и распространенности первичной опухоли. Из отрицательных моментов необходимо отметить большую дозу и поле облучения.
Брахитерапия может проводиться периоперационно, занимает меньшее количество времени и по эффективности не превосходит послеоперационную лучевую терапию (за исключением опухолей низкой степени злокачественности).
Интраоперационная лучевая терапия может быть использована в лечении глубоко расположенных и забрюшинных опухолей, когда очень высок риск осложнений от использования обычной лучевой терапии.
3. Химиотерапия
Вопрос о целесообразности до- или послеоперационной химиотерапии остается открытым. Возможно, предпочтительнее предоперационная химиотерапия для определения ее эффективности у конкретного пациента и выработки более рациональной дальнейшей тактики. Химиотерапия сарком мягких тканей в последние годы начинает претерпевать значительные изменения: меняются подходы к выбору лекарственных комбинаций в зависимости от строения сарком, появляются новые лекарства, приобретает клинические перспективы таргетная терапия. Для больных с распространенным процессом системная терапия все еще является паллиативной, однако может продлить выживаемость, улучшить общее состояние и качество жизни. Выбор терапии должен быть индивидуализирован и основан на ряде факторов, в первую очередь морфологическом строении опухоли и ее биологических характеристиках, а также состоянии и предпочтениях пациента. Отдельно рассматриваются вопросы лечения гастроинтестинальных опухолей (ГИСТ) и рабдомиосарком, которые чаще поражают детей. В настоящее время разные морфологические типы сарком мягких тканей требуют разных подходов к терапии.
Филиалы и отделения, в которых лечат саркомы мягких тканей
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, лекарственного и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Отдел торакоабдоминальной онкологии МНИОИ им. П. А. Герцена — филиал ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом д.м.н. Рябов Андрей Борисович
Контакты: (495) 150 11 22
Отделение комбинированного лечения опухолей костей, мягких тканей и кожи МРНЦ имени А.Ф. Цыба — филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделения: Александр Александрович Курильчик
